Хронический пиелонефрит у детей
Содержание:
- Что такое пиелонефрит?
- Как лечат острый пиелонефрит у детей?
- Диагностика
- Острый пиелонефрит у детей: симптомы, лечение
- Классификация
- Диагностика пиелонефрита
- Диагностика пиелонефрита
- Что такое пиелонефрит
- К каким докторам следует обращаться если у Вас Острый пиелонефрит у детей:
- Этиология и патогенез
- Профилактика
Что такое пиелонефрит?
Пиелонефрит — острое или хроническое бактериальное либо вирусное заболевание почечной ткани, при котором все воспалительные процессы протекают в чашечно-лоханочной системе. Заболевание поражает как мальчиков, так и девочек самых разных возрастов.
Возбудитель проникает в организм с током крови из любого другого источника инфекции (кариозные зубы, гнойные раны, флегмоны, абсцессы, воспалительные заболевания желудочного и кишечного трактов). А также высока вероятность миграции с током мочи микрофлоры, расположенной на поверхности половых органов. Далее патогенный агент заносится в чашечно-лоханочную систему, где поражает клетки почек.
Повышение температуры при пиелонефрите — важный клинический синдром
Причины и предрасполагающие факторы заболевания
Причиной развития болезни является бактериальный или вирусный возбудитель, который проникает в ослабленный организм ребёнка. Стафилококковая, стрептококковая флора, клебсиеллы, протеи, кишечные палочки, синегнойная палочка, микоплазмы и уреоплазмы, вирусы Эхо, Коксаки и Эпштейна-Барр — самые часто встречаемые возбудители пиелонефрита.
Стафилококковая инфекция занимает одну из ведущих позиций в развитиии пиелонефрита
Особенности течения болезни у детей и подростков
Детский организм имеет множество особенностей, благодаря которым течение болезни несколько отличается от клиники пиелонефрита у взрослых людей. Практически все заболевания почек возникают в раннем возрасте, а потом манифестируют через много лет.
Принципы выбора терапии
В зависимости от тяжести, распространённости процесса, наличия осложнений и возраста ребёнка подходы к лечению острого и хронического пиелонефрита отличаются незначительно. Существует несколько основных принципов, на которых базируется лечение патологии во всех возрастах:
- Раннее назначение противомикробной терапии. Ещё до того, как в лабораторию приходят результаты бактериологического посева, врач назначает комплексное лечение антибиотиками. Это обеспечивает меньший риск возникновения осложнений.
- Проведение мероприятий по дезинтоксикации и восстановлению потерянных объёмов влаги помогает вернуть кислотно-щелочное равновесие в организме. Количество введённой в организм жидкости должно превышать потери не менее чем в два раза: необходимо ежедневно проводить контроль этого процесса.
- Нестероидные противовоспалительные препараты, травмирующие нежную слизистую желудочно-кишечного тракта, необходимо давать под прикрытием ингибиторов протонной помпы: это снизит риск развития гастрита и язвенной болезни желудка или двенадцатиперстной кишки.
- Чтобы уменьшить риск возникновения дисбактериоза кишечника, рекомендуется принимать различные бифидобактерии и препараты, стимулирующие обменные процессы в организме. Такие лекарственные средства употребляют сразу после основного приёма пищи, что способствует их лучшему усвоению.
- У детей новорождённого и младенческого возраста терапию антибиотиками необходимо сочетать с фитотерапией. Комбинированное лечение должно состоять из рационального применения тех и других средств. Это обеспечит наименьшее поражение других органов и систем.
Как лечат острый пиелонефрит у детей?
При подтверждении у ребёнка диагноза «пиелонефрит» назначается лечение, которое направлено на устранение как симптомов заболевания, так и причины возникновения воспаления:
1. Постельный режим.
2. Обильное питьё (в том числе минеральной воды, которая стимулирует частое мочеиспускание и естественное выведение продуктов воспаления из организма).
3. Диета подразумевает употребление молочных продуктов в первые дни, и в дальнейшем — белково-растительную пищу с акцентом на «мочегонные» фрукты и овощи (арбузы, дыни, огурцы, кабачки, зелень и т.п.). Исключают из питания продукты, раздражающие почки: лук, чеснок, копчёности, соления, перец.
4. Лечебные мероприятия включают в себя:
- курсовой приём антибиотиков (их подбирают с учётом возбудителя инфекции) ведётся под наблюдением лечащего врача;
- приём диуретиков (мочегонных средств);
- приём антисептических (противовоспалительных) препаратов, в т.ч. на основе лекарственных трав;
- приём обезболивающих (в первые дни для снятия болевого синдрома).
Дополнительно — в соответствии с состоянием пациента — могут быть назначены:
- препараты, укрепляющие иммунитет;
- средства, восстанавливающие микрофлору кишечника;
- антиоксиданты и др.
5. Может быть рекомендовано также санаторно-курортное лечение, ЛФК (лечебная физкультура), массаж.
Весь комплекс лечебных мероприятий направлен не только на устранение воспаления в почках, но и на общее укрепление организма ребёнка, а это позволяет в дальнейшем избежать рецидивов заболевания. Полный курс восстановления занимает от 1 до 3 месяцев — в зависимости от степени воспаления. Подтвердить выздоровление пациента может повторная сдача анализов мочи и крови.
Детям, перенёсшим острый пиелонефрит, рекомендовано проходить профилактические осмотры урологом или нефрологом на протяжении ещё 3 лет — это позволит избежать рецидива заболевания и перехода болезни в хроническую форму.
Здоровья вашим малышам!
Диагностика
Кроме сбора анамнеза и тщательного осмотра больного, необходимо проведение лабораторного, а также инструментального обследования.
Анализы мочи
Всегда при повышении температуры тела, особенно если нет катаральных явлений, ребёнку нужно сдать анализ мочи.
При пиелонефрите в общем анализе определяются лейкоциты и бактерии в большом количестве, при тяжёлом воспалении может быть пиурия (гнойный осадок в урине). Обнаруживаются эритроциты, гиалиновые цилиндры, белок (незначительно).
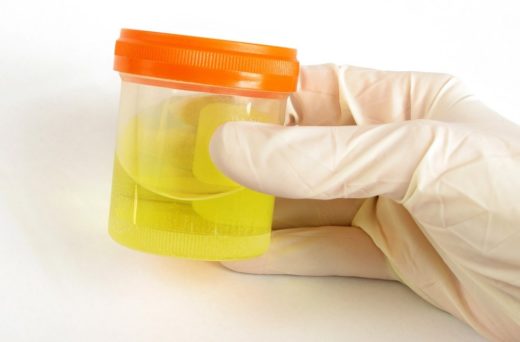
Анализ мочи может выявить наличие отклонений от нормы большого количества показателей: цвет, плотность, кислотность, количество эритроцитов, лейкоцитов и других
Накопительные мочевые пробы (по Нечипоренко, Аддис-Каковскому) также выявляют наличие большого количества лейкоцитов. Проба по Зимницкому при длительно текущей хронической патологии часто демонстрирует стабильный удельный вес мочи, преобладание ночного диуреза над дневным. Посев способствует выявлению возбудителя, его чувствительности к антибиотикам.
Анализы крови
Общий анализ крови при патологии показывает:
- анемию;
- увеличение количества лейкоцитов, их незрелых форм;
- ускорение СОЭ.
В биохимическом анализе крови при острой форме болезни наблюдается увеличение воспалительных фракций, в первую очередь — C-реактивного белка, при хронической — нарастание показателей креатинина, мочевины, уменьшение количества общего белка.
Важен контроль артериального давления, которое при повышении свидетельствует о хронизации процесса.
Дифференциальный диагноз
Для выявления аномалий строения, наличия камней, новообразований, пузырно-мочеточникового рефлюкса проводятся следующие обследования:
- УЗИ органов мочевыводящей системы;
- рентгеновское исследование с применением контрастных веществ;
- МРТ мочевыделительных органов.
Часто при употреблении некоторых лекарств, фруктов, овощей происходит окрашивание урины. Этот фактор родители должны учитывать, видя её изменённый цвет.
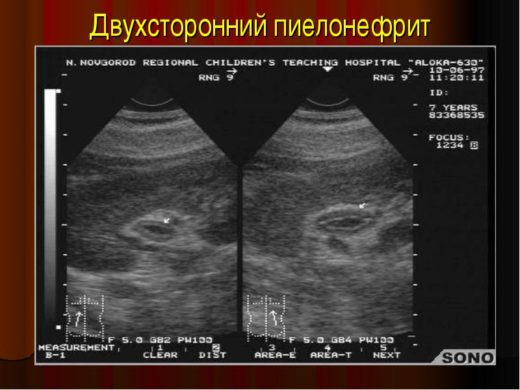
Во время УЗИ на экране видны признаки патологии в виде увеличения пораженной почки, расширенной лоханки, нечеткости границ ткани и снижения эхогенности паренхимы
Необходимо дифференцировать пиелонефрит от других заболеваний мочевыводящих путей — цистита, уретрита, у детей раннего возраста — от кишечной инфекции.
Острый пиелонефрит у детей: симптомы, лечение
 Пиелонефритом чаще всего заболевают ослабленные, страдающие экссудативным диатезом дети. Особенно восприимчивы девочки младшего возраста. При этом инфекционном заболевании мочевыделительной системы поражаются и почечные лоханки, и почечные канальцы. Пиелонефрит нередко возникает и как осложнение после гриппа, воспаление легких и других заболеваний. Если у ребенка хронический тонзиллит, кариес или гнойничковые заболевания кожи, также велика вероятность почечных заболеваний.
Пиелонефритом чаще всего заболевают ослабленные, страдающие экссудативным диатезом дети. Особенно восприимчивы девочки младшего возраста. При этом инфекционном заболевании мочевыделительной системы поражаются и почечные лоханки, и почечные канальцы. Пиелонефрит нередко возникает и как осложнение после гриппа, воспаление легких и других заболеваний. Если у ребенка хронический тонзиллит, кариес или гнойничковые заболевания кожи, также велика вероятность почечных заболеваний.
Полноценное обследование и лечение ребенка, заболевшего пиелонефритом, возможно только в больнице, где можно выполнить необходимые рентгенорадиологические исследования, которые покажут: нет ли врожденной аномалии развития почек и мочевых путей, какая бактериальная флора вызвала поражение почек, к чему чувствительны выделенные возбудители, в какой мере поддается лечению воспалительный процесс, требуется ли изменение схемы лечения.
При амбулаторном лечении ответить на эти вопросы невозможно. Если хронический пиелонефрит может протекать скрыто и обнаружиться лишь при исследовании мочи, то острый проявляется недомоганиями:
- сильный озноб или жар;
- проливной пот;
- боль мышечная и поясничная;
- тошнота;
- рвота;
- сухость во рту;
- в моче повышенное количество лейкоцитов и микробов.
Это говорит о тяжелом воспалительном процессе в почках и почечных лоханках. Лечение проводится, как правило, в условиях стационара. Если после лечения анализы мочи нормальны, тогда ребенка выписывают из больницы, и участковый педиатр ставит его на диспансерный учет. Как на долго, покажет время, потому что восстановление здоровья должно происходить мягко и бережно, с соблюдением всех медицинских рекомендаций.
О самых маленьких поговорим отдельно. Диагноз «острый пиелонефрит», поставленный грудничку в районной поликлинике на основании анализов мочи, может означать не пиелонефрит, а нарушение работы мочевого пузыря. Может быть, виноваты бактерии из прямой кишки, «намытые» в результате неправильного подмывания. Правильно подмывать девочку — это значит поливать воду с лобка вниз к анальному отверстию, а не наоборот. В гигиеническом отношении мальчишек более предпочтительны теплые ванночки с травяным настоем.
Это первое, что касается девочек. Второе — это то, что девочку надо показывать гинекологу. При небрежном отношении к почкам возможны в будущем серьезные проблемы с вынашиванием плода. Острый пиелонефрит — это открытое течение заболевания: раз обнаружен — необходимо лечить. При хроническом могут наблюдаться периоды обострений, очень напоминающие острый пиелонефрит. Если упустить время лечения хронического пиелонефрита, воспалительный процесс пойдет дальше и может нарушиться выделительная функция почек.
Классификация
В настоящее время врачи выделяют несколько нозологических групп заболеваний. Такое разделение проводится с учетом причин, вызвавших болезнь, а также по срокам появления и сохранения неблагоприятных симптомов.
По длительности течения выделяют следующие клинические виды пиелонефрита:
- Острый. Острый пиелонефрит регистрируется впервые в жизни. Характеризуется появлением ярких неблагоприятных симптомов заболевания. При неправильно подобранном лечении и несвоевременной диагностике может наступить хронизация процесса.
- Хронический. Хронический пиелонефрит характеризуется длительным развитием. Диагноз устанавливается у малышей, имеющих отклонения в анализах мочи и/или клинические симптомы на протяжении 12 месяцев. Заболевание имеет волнообразное течение: периоды ремиссии сменяются обострениям. Для устранения неблагоприятных симптомов требуется назначение комплексного лечения.
Некоторые специалисты также используют и другие классификации данного заболевания. Так, при отсутствии достоверно выявленных причин, которые бы привели к развитию заболевания, говорят о первичном пиелонефрите.
В этом случае врачи могут точно установить причину, которая способствовала развитию заболевания у малыша.
Урологи предлагают еще одно разделение клинических форм пиелонефрита — по наличию анатомического препятствия для оттока мочи. С учетом данной классификации, заболевание может быть обструктивным и необструктивным.
Наличие любого анатомического препятствия для оттока мочи (обструкция) приводит к развитию вторичной обструктивной формы болезни. Часто такая ситуация встречается при различных врожденных аномалиях развития почек или мочевыводящих путей.
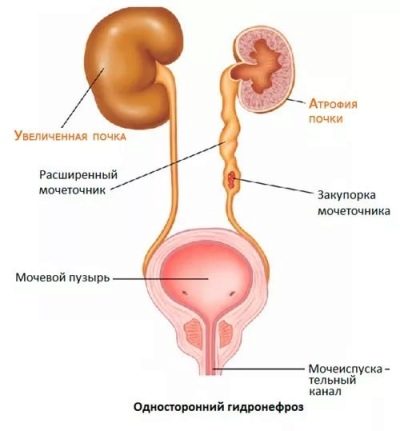
Вторичный необструктивный пиелонефрит возникает на фоне различных патологий обмена веществ (дисметаболических нарушениях), при иммунодефицитных состояниях, а также при выраженных сердечно-сосудистых нарушениях.
Важно отметить, что первичный пиелонефрит встречается не часто. По статистике, он регистрируется только в 10-12% случаев
Каждый год в структуре заболеваемости почек доля первичного пиелонефрита уменьшается. Это связано с совершенствованием клинико-лабораторной базы и разработкой новых методов диагностики, которые помогают устанавливать причины самых разных форм почечных патологий у малышей.

В течении хронического пиелонефрита врачи выделяют несколько последовательных стадий:
- активная хронизация процесса;
- стойкие изменения в анализах мочи;
- переход в клинико-лабораторную ремиссию и периодические обострения.
Длительный воспалительный процесс приводит к различным структурным изменениям почек и мочевыводящих путей. Так, почечная ткань начинает замещаться на соединительную. Это способствует развитию осложнений болезни и даже возможному формированию почечной недостаточности.
Диагностика пиелонефрита
Первое, что необходимо сделать при повышении температуры, не связанной с простудой – проверить анализ мочи.
Исследование мочи включает два метода:
- микроскопический анализ;
- посев на бактериальную флору и чувствительность к антибиотикам.
Врачебная рекомендация: сбор мочи для микроскопического исследования осуществляется при свободном мочеиспускании в чистую емкость, до начала антибиотикотерапии. Предварительно нужно провести тщательный туалет наружных половых органов ребенка.
Чувствительность метода составляет 88,9%
При микроскопии осадка обращают внимание на лейкоциты, эритроциты, удельный вес мочи и наличие белка. Признаки пиелонефрита: появление в анализах мочи 5 и более лейкоцитов, изменение плотности мочи
Недостаток метода – это высокий риск попадания микробов из окружающей среды.
Для получения качественной диагностики микроскопический метод должен сочетаться с бактериологическим. Современным лабораторным методом, подтверждающим микробное инфицирование, считается прокальцитониновый тест. Его средний уровень у больных детей составляет 5,37 нг/мл.
УЗИ (ультразвуковое исследование) – использование цветной и импульсной доплерографии значительно расширяет возможности и точность метода. С его помощью можно выявить аномалии развития, расширение лоханок, мочекаменную болезнь, гидронефроз. Покажет признаки воспаления и сморщивания почки.
Реносцинтиграфия (Сцинтиграфия)
Исследование при помощи изотопа (Tc-99m-DMSA) позволяет выявить очаги, выпавшие из функционирования. Это самый точный метод для выявления сморщивания почек у детей. Кроме традиционного метода УЗИ, применяются МРТ (магниторезонансная терапия) почек и компьютерная томография.
Терапия пиелонефрита складывается из следующих этапов:
- Антибактериальная терапия.
- Патогенетическая.
- Симптоматическая.
- Режим и правильное питание.
Рекомендации врачей: антимикробную терапию при пиелонефрите начинать следует как можно раньше, идеально в первые 24 часа. Запоздалое начало (на 3-5 сутки) ведет в 40% случаев к появлению в паренхиме почки участков сморщивания, иначе говоря, формируется дефект. Лечение проводится более длительным курсом, чем у взрослых.
Чем младше ребенок, тем продолжительнее терапия. Такой подход имеет простое объяснение: у ребенка еще не сформировался общий и местный иммунитет, анатомические особенности строения мочевых путей создают препятствие току мочи. Поэтому острый пиелонефрит у детей заканчивается хронизацией процесса с частыми рецидивами, если не соблюдаются сроки лечения.
Лечить надо длительно. Курс состоит из 2 этапов: стартовая антимикробная терапия на 14 дней и противорецидивный курс уросептиками на протяжении месяца. При аномалиях развития, где есть обратный заброс мочи, противорецидивное лечение проводится несколько месяцев иногда год, пока не будут устранены причины.
Доказано, что путь введения антибиотика не влияет на результат. В домашних условиях удобнее использовать таблетированные препараты. В стационаре начинают лечить инъекционно в течение 3-5 дней, затем переводят на таблетки.
Часто применяемые антибиотики представлены в таблице:
Диагностика пиелонефрита
Для подтверждения диагноза пиелонефрита используют дополнительные лабораторные и инструментальные методы исследования:
- Накопительные пробы (по Нечипоренко, Аддис-Каковскому, Амбурже): в них выявляется лейкоцитурия.
- Посев мочи на стерильность и чувствительность к антибиотикам позволяет определить возбудителя инфекции и подобрать эффективные антибактериальные препараты для лечения и профилактики рецидива заболевания.
- В общем анализе крови обнаруживаются общие признаки инфекционного процесса: ускорение СОЭ, лейкоцитоз (повышение количества лейкоцитов по сравнению с возрастной нормой), сдвиг лейкоцитарной формулы влево (появление в крови незрелых лейкоцитов – палочек), анемия (снижение гемоглобина и количества эритроцитов).
- Обязательно проводится биохимический анализ крови с определением общего белка и белковых фракций, мочевины, креатинина, фибриногена, СРБ. При остром пиелонефрите в первую неделю от начала заболевания в биохимическом анализе отмечается повышение уровня C-реактивного белка. При хроническом пиелонефрите на фоне развития почечной недостаточности повышается уровень мочевины и креатинина, снижается уровень общего белка.
- Биохимический анализ мочи.
- Функция почек оценивается при помощи пробы Зимницкого, по уровню креатинина и мочевины в биохимическом анализе крови и некоторым другим анализам. При остром пиелонефрите функция почек обычно не нарушена, а при хроническом часто обнаруживаются некоторые отклонения в пробе Зимницкого (изостенурия – монотонный удельный вес, никтурия – преобладание ночного диуреза над дневным).
- Измерение артериального давления – обязательная ежедневная процедура для детей любого возраста, находящихся в стационаре по поводу острого или хронического пиелонефрита. При остром пиелонефрите давление находится в пределах возрастной нормы. Когда давление начинает повышаться у ребенка с хроническим пиелонефритом, это может свидетельствовать о присоединении почечной недостаточности.
- Кроме того, всем детям проводится УЗИ органов мочевой системы, а после стихания острых явлений – рентгеноконтрастные исследования (микционная цистоуретерография, экскреторная урография). Эти исследования позволяют выявить пузырно-мочеточниковый рефлюкс и анатомические аномалии, способствовавшие возникновению пиелонефрита.
- В специализированных нефрологических и урологических детских отделениях проводятся и другие исследования: разнообразные тесты, допплерография почечного кровотока, сцинтиграфия (радионуклидное исследование), урофлоуметрия, КТ, МРТ и др.
Что такое пиелонефрит
Острый пиелонефрит у детей — это воспалительный процесс, происходящий в почках. Если говорить точнее – болезнь почечных лоханок, которые представляют собой своеобразные резервуары для мочи. Именно из них урина переходит в мочеточники.
Первопричина появления пиелонефрита – вирусная. Инфекция может попасть в кровь из больного зуба, воспалённого горла, ранки на теле. Как только микробы проникают в надпочечники, начинается воспалительный процесс, нередко оканчивающийся хроническим пиелонефритом.
Примечательно, что чаще всего этот недуг настигает детей в возрасте до 5 лет, в частности, девочек. Женские половые органы устроены таким образом, что бактериям в них проникнуть и размножаться проще.
Кроме того, этот недуг может носить простудный характер. Во-первых, пиелонефрит может быть осложнением, спровоцированным банальным ОРВИ. Во-вторых, заболевание часто наблюдается у детей, страдающих энурезом. Также воспаление почечных лоханок может возникнуть на фоне переохлаждения, сопровождающегося присоединением инфекции.
Именно поэтому даже при простуде и гриппе детям до 7 лет рекомендуется сдавать общий анализ мочи. Несвоевременное выявление заболевания может привести к его хронической форме.
Клиническая картина
Возникает острый пиелонефрит у детей младшего школьного возраста на фоне заражения организма кишечной палочкой, энторококком, хламидиями, микоплазмой, уреаплазмой и другими бактериями. При воспалении почечных лоханок в 80% случаев в организме маленького пациента обнаруживается кишечная палочка.
У младенцев микробы, провоцирующие пиелонефрит, могут быть занесены в почки через пупочное кольцо, воспалённую гнойничковую сыпь и так далее. Бактерии разносятся током крови. То есть, характер заражения детей – нисходящий.
У ребёнка старшего возраста – 12–14 лет – воспаление может быть восходящим. То есть, бактерии попадают в мочевыделительный канал извне, а уже из него – в почки. Такой вид заражения часто сопровождается воспалением наружных половых органов, дисбактериозом, воспалением кишечника. Восходящее заражение чаще встречается у девочек, так как они обладают более коротким и широким мочеиспускательным каналом, чем мальчики.
Часто острый пиелонефрит у ребёнка связан с циститом. Именно неполноценное опорожнение мочевого пузыря приводит к тому, что в почечных лоханках скапливаются остатки урины. И как только туда попадают микробы, начинается воспаление. Кроме того, моча продолжает прибывать, создавая благоприятную среду для размножения бактерий.
Не только цистит провоцирует застой мочи. Он может быть связан с врождённым дефектом почечных лоханок, при котором урина не выводится через мочеточник, а забрасывается обратно в почки.
У младенцев острый пиелонефрит нередко возникает на фоне рахита, малокровия, гипотрофии, разлада метаболизма. У детей старшего возраста заболевание может быть связано с несоблюдением личной гигиены, острыми вирусными инфекциями, ревматизмом, ослаблением иммунитета.
Лечение острого пиелонефрита у детей несложное, но если не провести его вовремя, могут возникнуть серьёзные осложнения. Вплоть до заражения крови и образования абсцессов в почках. В среднем 80% детей выздоравливают и не имеют в будущем осложнений с почками. Но в 20% случаев ребёнок может отставать в развитии и даже стать инвалидом
Поэтому так важно регулярно делать анализ мочи и реагировать на малейшие изменения в самочувствии ребёнка в период обострения вирусных заболеваний
Младенцы не могут рассказать о своих ощущениях. Они показывают, что их что-то беспокоит, единственным доступных для них способом — плачем. А вот старшие дети на осмотре у врача могут сказать, что у них болит поясница и живот. Острые боли в этих областях могут быть первым внешним признаком пиелонефрита.
Кроме того, на воспаление почечных лоханок указывают частые болезненные мочеиспускания, сопровождающиеся зудом и жжением. Также у ребёнка может поднять жар (до 40 градусов), сопровождающийся ознобом. Из общих симптомов маму должны насторожить постоянная головная боль, слабость, отсутствие аппетита, синюшность кожного покрова.
У маленьких детей симптомы острого пиелонефрита проявляются в виде высокой температуры, интоксикации (рвоты, тошноты) и, как следствие, обезвоживания. Младенцы становятся вялыми, апатичными, часто плачут, начинают терять вес, отказываются от еды.
Врачи рекомендуют мамам обращать внимание не только на частоту и характер дефекаций (консистенцию и цвета стула), но и на характер мочеиспусканий. Если малыш во время них плачет, скорее всего, он испытывает зуд и жжение в мочевом пузыре
К каким докторам следует обращаться если у Вас Острый пиелонефрит у детей:
Педиатр
Нефролог
Детский уролог
Гинеколог
Андролог
Клинический иммунолог
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого пиелонефрита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Этиология и патогенез
Основные причины хронического пиелонефрита у детей:
-
аномалии развития мочевыделительной системы, часто врождённые — сюда относят пузырно-мочеточниковый рефлюкс (ПМР), недоразвитость структур почки (тканей, лоханки, чашечек, сосудов), короткую интрамуральную (внутристеночную) часть мочеточника. ПМР — это частичный обратный заброс отстоявшейся и насыщенной микроорганизмами мочи из пузыря в мочеточник во время мочеиспускания, обусловленный врождённой или приобретённой клапанной недостаточностью. Как результат — инфекция из нижних отделов мочевых путей распространяется на почки;
- наличие особо вирулентной бактериальной флоры у ребёнка — ряд микробов обладает механизмами быстрого заражения и хорошей приспособляемости к внутренней среде мочевыделительной системы. Такие микроорганизмы могут выживать продолжительное время даже в условиях лекарственной терапии. Примером являются так называемые протопласты и L-формы бактерий. Видоизменяясь под действием антибиотиков, они теряют полностью или частично свою клеточную стенку. Но способны позднее её восстанавливать, вызывая рецидивы воспаления;
- хронические инфекционные очаги в организме — такие относительно безобидные инфекции, как тонзиллит, кариес зуба, гайморит, а также тяжёлые заболевания, как остеомиелит (гнойное воспаление костной ткани), опасны попаданием гнилостных бактерий в кровяное русло и очистительную систему организма — почки;
- нейрогенный мочевой пузырь — врождённая аномалия или приобретённый дефект вследствие травмы нижних отделов позвоночника, заключается в неадекватной реакции мочевого пузыря на нервные импульсы. В результате происходит неполное его опорожнение, недержание или, наоборот, задержка мочи. Всё перечисленное приводит к благоприятным условиям для развития инфекционного процесса;
- склонность к запорам и образованию каловых камней — каловые массы давят на органы мочевыделительной системы, способствуя застою. Кроме того, создаются благоприятные условия для попадания бактерий из кишечника в почки через лимфатические сосуды;
- внутриутробная инфекция или нарушение внутриутробного развития — любое страдание плода во время вынашивания может стать причиной заболевания после рождения: внутриутробное кислородное голодание — гипоксия, а также моча самого малыша, если имеются проблемы с опорожнением.
Помимо причин, непосредственно вызывающих длительное воспаление, существуют также некоторые предрасполагающие факторы, способные косвенно влиять на патогенез процесса:
-
нарушение правил гигиенических процедур — неправильное подмывание девочек (сзади наперёд) чревато колонизацией кишечными бактериями наружных отделов мочеполовой системы ребёнка и последующим их проникновением в верхние отделы мочевыделительного тракта. У девочек уретра более короткая и широкая, чем у мальчиков, а это облегчает и ускоряет проникновение бактерий. Сюда же относится длительное пребывание ребёнка в одном и том же подгузнике;
- наследственность — не у всех людей почечные ткани одинаково реагируют на проникновение в них инфекционного агента. Генетически может передаваться склонность к рубцеванию или фиброзу, когда в ответ на воспаление происходит замена здоровых активных клеток органа на бесполезную, с функциональной точки зрения, соединительную ткань;
- снижение иммунитета — ослабленная защитная реакция способствует тому, что организм должным образом не реагирует на инфекцию, позволяя ей «тлеть» и медленно разрушать орган изнутри, оставаясь длительное время незамеченной;
- частый приём обезболивающих препаратов, оказывающих раздражающее действие на почки (лекарства, содержащие фенацетин: Аскофен, Седалгин, Фенальгин и др.) — несмотря на отсутствие доказательств прямого нефротоксического эффекта, длительный приём таких средств провоцирует явление т. н. анальгетических нефропатий. Выражены они в дегенеративных изменениях и некрозе тканей.
Профилактика
Предотвратить заболевание почек намного легче, чем лечить. Соблюдать доступные правила профилактики следует на протяжении всей жизни.
Профилактика пиелонефрита у ребенка включает в себя:
- Обязательное выявление и лечение всех очагов инфекции. Больные зубы, хронические заболевания лор-органов, гинекологические патологии у девочек — обязательно должны быть пролечены. Длительное течение хронических заболеваний и частые их обострения способствуют распространению инфекции по всему организму и вовлечению в воспалительный процесс почек с развитием пиелонефрита.
- Ведение здорового образа жизни. Укрепление иммунитета, полноценное питание и оптимально подобранные физические нагрузки способствуют активной работе иммунной системы и предотвращению развития воспалительных патологий. Для восстановления сил малышу следует полноценно отдыхать и высыпаться. Ночной сон у малышей должен составлять не менее 8 часов.
- Регулярные осмотры. Если у ребенка есть врожденные аномалии развития мочек или мочевыводящих путей, он обязательно должен наблюдаться у детского уролога или нефролога. Таким деткам 1-2 раза в год проводятся общие анализы крови и мочи для контроля за течением заболевания. По показаниям выполняется ультразвуковое исследование, а также другие инструментальные обследования.
- Вакцинация по возрасту. Многие инфекции, в результате которых происходит воздействие на почки, можно предупредить при проведении прививок. Соблюдение графика вакцинации позволит предотвратить опасные воспаления почек.
- Прохождение санаторно-курортного лечения. При наличии у малыша факторов риска санаторное лечение поможет предотвратить развитие опасных заболеваний, в том числе и хронического пиелонефрита.
О том, что такое пиелонефрит у детей, смотрите в следующем видео.







