График профилактических прививок от полиомиелита
Содержание:
- История вакцинации
- Способ применения и дозировка
- Особенности подготовки к вакцинации против полиомиелита
- Виды прививок
- Когда проводится: сроки вакцинации детей и взрослых
- Прививки от полиомиелита – противопоказания
- Противопоказания к использованию
- Виды вакцин, их состав и механизм действия
- Описание инструкции по применению вакцины ОПВ
- Симптомы
- Какая может быть реакция на прививку от полиомиелита у детей?
- Какие сегодня ставят вакцины от полиомиелита детям и взрослым?
- Что делать после прививки от полиомиелита детям?
История вакцинации
Ситуация изменилась, начиная с 19-го века. Все больше детей в северных европейских странах, США, Канаде заболевали паралитической формой полиомиелита и приобретали в исходе тяжелую инвалидность на всю жизнь. Ученые установили вирусную природу болезни и принялись за разработку вакцины от полиомиелита. Долгое время исследования шли тяжело – в качестве лабораторной модели заражения подходили только обезьяны, достать которых в достаточном количестве было невозможно. Тем временем, заболеваемость нарастала и приобретала эпидемический характер. Так, в период с 1955 по 1958 год на территории СССР ежегодно регистрировалось 22 000 случаев полиомиелита.
С начала 20-го века было известно, что однажды переболев полиомиелитом, человек не заражается им повторно. Следовательно, инфекция оставляла после себя стойкий иммунитет, а в таком случае вакцинация – наиболее перспективный метод борьбы с болезнью. Силы ведущих ученых были брошены на разработку методов накопления вируса в лабораторных клеточных культурах, его выделения и приготовления вакцины.
В 1950-м году американский ученый Salk, создавший ранее эффективную и безопасную вакцину от гриппа, разработал инактивированную полиомиелитную вакцину (ИПВ). В 1954 году американской фармакологической компанией была выпущена первая серия препарата, которая успешно прошла клинические испытания. Президент США Эйзенхауэр безвозмездно передал разработки в другие страны и с этого момента началась эпоха вакцинации против полиомиелита по всему миру. Всего спустя 2 года после начала прививочной программы заболеваемость инфекцией снизилась до небольших вспышек, а впоследствии регистрировались только единичные случаи.
Инактивированная полиомиелитная вакцина (ИПВ)
Инактивированная полиомиелитная вакцина – это взвесь нежизнеспособных вирусных частиц в жидкой среде. Солк разработал технологию культивирования вируса в лабораторных условиях: он вносил материал от зараженного полиомиелитом животного в культуру живых клеток, полученных из почек зеленой мартышки. Вирусные частицы успешно размножались и накапливались в подходящих для этого клетках. При достижении нужной концентрации возбудителя ученый разрушал клетки и фильтровал полученную смесь, чтобы отделить вирусные частицы от остатков клеток. Полученную культуру он обрабатывал формалином в течение 12-ти дней и получал в итоге нежизнеспособный вакцинный штамм.
Крупнейший современный производитель ИПВ — французский институт Санофи Пастер – для очистки препарата от бактериальных загрязнений применяет антибиотики: полимиксин В, стрептомицин, неомицин. Они сохраняются в готовой вакцине в следовых количествах наряду с незначительной примесью формалина. Такой состав придает вакцине дополнительную стойкость и позволяет хранить ее длительное время вне холодильника.
Безопасность вакцины была проверена перед клиническими испытаниями введением ее в центральную нервную систему обезьяны. Пригодный для вакцинации людей препарат не вызывал у животного клиники полиомиелита, но провоцировал выработку защитных антител иммунной системой. Антитела впоследствии защищали человека от заражения вирусом полиомиелита или способствовали легкому течению болезни.
Однако, уже в первые годы применения вакцины была отмечена ее невысокая иммуногенность – иммунитет формировался недостаточно напряженный и для привитого сохранялась опасность заражения.
Оральная полиомиелитная вакцина (ОПВ)
Решением проблемы стало создание в 60-х годах 20-го века живой ослабленной (аттенуированной) вакцины для орального применения – ОПВ. Получил ее советский ученый Копровский, который многократно пересаживал один и тот же штамм вируса от зараженной крысы к здоровой. Подобная пересадка постепенно ослабляла заразность вируса и в результате был получен безопасный для человека возбудитель.
Вирусные частицы после введения размножались в клетках миндалин и кишечника, вызывая активный иммунный ответ и выработку большого количества защитных антител. Существенный недостаток ОПВ – это риск осложнений в виде поствакцинального вялого паралича, который является одной из форм полиомиелита.
Таким образом, для прививки от полиомиелита применяют 2 вида вакцин:
- инактивированную для подкожного введения;
- жидкую для орального введения (капли от полиомиелита).
Способ применения и дозировка
Вакцина БиВак полио предназначена только для приема внутрь!
Препарат назначают в прививочной дозе 0,2 мл (4 капли) на прием. Вакцину закапывают в рот при помощи капельницы, прилагаемой к флакону, или пипетки за 1 час до приема пищи. Запивать капли какой-либо жидкостью или пить/принимать пищу на протяжении 1 часа после проведения процедуры запрещено.
Детям при первой и второй вакцинации против полиомиелита вводят инактивированную полиомиелитную вакцину (ИПВ) для профилактики полиомиелита согласно инструкции по применению ИПВ.
Третью вакцинацию, а также последующие ревакцинации против полиомиелита детям проводят живой пероральной полиомиелитной вакциной (ППВ).
Курс вакцинации включает три прививки:
- I – ИПВ в возрасте 3 месяцев;
- II – ИПВ в возрасте 4,5 месяца;
- III – ППВ в возрасте 6 месяцев.
Ревакцинация проводится ППВ в три этапа: в 18 месяцев, в 20 месяцев и в 14 лет.
Детям, рожденным матерями с ВИЧ-инфекцией, детям ВИЧ-инфицированным или пребывающим в домах ребенка третью вакцинацию и последующие 3 этапа ревакцинации против полиомиелита требуется проводить ИПВ.
Если же плановую иммунизацию начинают проводить ребенку в более старшем возрасте, то она также осуществляется по установленной схеме (I и II вакцинация – ИПВ, III вакцинация и последующие ревакцинации – ППВ).
При проведении вакцинации против полиомиелита по эпидемическим показаниям используется ППВ.
Если были зафиксированы случаи развития полиомиелита, обусловленного диким полиовирусом, выделения последнего из объектов окружающей среды или в биопробах человека, обязательной однократной вакцинации подлежат следующие категории граждан (входящие в число контактных лиц в очаге полиомиелита или при подозрении на поражение, в т. ч. вызванное диким полиовирусом):
- дети в возрасте от 3 месяцев до 18 лет;
- дети в возрасте от 3 месяцев до 15 лет, прибывшие из стран/регионов эндемичных по полиомиелиту (в случае отсутствия достоверных данных о проведении предшествующих прививок назначается трехкратная вакцинация);
- медицинские работники;
- лица от 3 месяцев жизни (без ограничения возраста), контактирующие с прибывшими из эндемичных по полиомиелиту стран/регионов;
- дети в возрасте от 3 месяцев до 15 лет не имеющие определенного места жительства (в случае отсутствия достоверных данных о проведении предшествующих прививок назначается трехкратная вакцинация);
- лица без возрастных ограничений, работающие с живым полиовирусом или с материалами, потенциально инфицированными диким вирусом полиомиелита, при приеме на работу.
Не допускается сокращать интервалы между первыми тремя прививками. В исключительных случаях удлинение периода между прививками возможно только при наличии строгих медицинских противопоказаний.
При удлинении интервалов между первыми тремя прививками интервал между третьей и четвертой может быть сокращен до 3 месяцев.
Особенности подготовки к вакцинации против полиомиелита
Важное условие для введения прививки — здоровое состояние организма. Для этого, необходимо обследовать пациента, исключить наличие острых патологических процессов
Примерно за неделю до введения вакцины, не стоит кормить ребёнка новыми для него продуктами — может возникнуть аллергия, которая нежелательна в данный момент. За день до вакцинации против полиомиелита следите за рационом — он должен быть сдержанным, не стоит переедать, а вот количество жидкости можно увеличить. Эти же правила актуальны и в несколько дней после прививки. Применение вакцины пероральным путем предусматривает то, что пациент должен ничего не есть и пить за час до приема и в течении часа после него. После вакцинации желательно временно изолировать ребенка от детского коллектива и стараться не посещать людные места.
Виды прививок
Существует несколько видов прививок, применяемых в нашей стране.
Живые
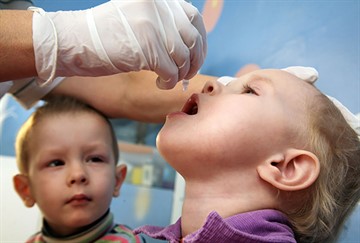 Оральная полиовакцина (или ОПВ) — это живые, но ослабленные штаммы полиовируса. Вводится путем закапывания в ротовую полость, что не требует присутствия медперсонала и наличия стерильных инструментов, а потому может проводиться даже волонтерами.
Оральная полиовакцина (или ОПВ) — это живые, но ослабленные штаммы полиовируса. Вводится путем закапывания в ротовую полость, что не требует присутствия медперсонала и наличия стерильных инструментов, а потому может проводиться даже волонтерами.
После попадания в кишечник привитого человека вирус в течение нескольких недель начинает размножаться, выделяясь при этом с фекалиями. При близком контакте он может передаваться людям непривитым (так называемая пассивная вакцинация).
Именно ОПВ признана единственным максимально эффективным средством не только защиты от полиовируса, но и передачи его во время вспышек. Происходит это благодаря особому «кишечному иммунитету», который является пожизненным и вырабатывается после получения человеком трех доз ОПВ.
Живая вакцина бывает трех типов:
- одновалентная (защищает от вируса 1 или 3 типа);
- двухвалентная (защищает от вируса 1 и 3 типа);
- трехвалентная (защищает от вируса 1, 2 и 3 типа).
Помимо того, что живая вакцина относительно недорогая, она еще и безопасная, благодаря чему вводится даже новорожденным.
Инактивированные
 Инактивированная вакцина от полиомиелита (ИПВ) — это неживые (убитые) штаммы полиовируса всех трех типов. Вводится она внутримышечно и непременно специально обученным медработником.
Инактивированная вакцина от полиомиелита (ИПВ) — это неживые (убитые) штаммы полиовируса всех трех типов. Вводится она внутримышечно и непременно специально обученным медработником.
После этого в крови начинается выработка антител, которые в случае инфицирования предотвратят распространение вируса в центральную нервную систему и защитят от развития паралича. То есть ИПВ — это способ защиты от заражения, но не от передачи полиовируса. Пожизненную защиту обеспечивают три дозы ИПВ.
Также существует деление прививочных составов против полиомиелита еще на два вида:
- однокомпонентные (такие, в которых содержатся только лишь штаммы полиовируса);
- комбинированные (препараты, применяемые для профилактики нескольких инфекций сразу).
Когда проводится: сроки вакцинации детей и взрослых
Сегодня иммунизация всех возрастных групп ведётся 2 видами полиовакцин. Это ОПВ – оральные препараты с живыми вирусами и ИПВ – инактивированные вакцины. Иммунизация включает оба типа препаратов, сроки и периодичность приёма которых оговорены в прививочном календаре.
Утверждённый график предполагает и ревакцинацию (дополнительное прививание), особенно важное для людей, отправляющихся в загранпоездки в регионы с нестабильной по полиомиелиту эпидемиологической ситуацией. Бустерная иммунизация необходима ещё и потому, что полиомиелит (согласно мировой статистике) в каждом 5 случае заканчивается летально
Особенно восприимчивы к инфекции малыши до 5 лет
Бустерная иммунизация необходима ещё и потому, что полиомиелит (согласно мировой статистике) в каждом 5 случае заканчивается летально. Особенно восприимчивы к инфекции малыши до 5 лет.
Прививание от полиомиелита необходимо уже при рождении. Поэтому к 14 годам ребёнок получает 6 прививок. Такое количество инъекций обусловлено возможностью встретить и заболеть диким (природным) штаммом полиовируса.
Санитарные правила и нормы по полиомиелиту, утверждённые в нашей стране (в соответствии с законодательством РФ), включают следующие положения:
- две первые вакцинации ведутся ИПВ малышам до года и всем лицам, не привитым от полиомиелита по календарю;
- ОПВ препараты для малышей применяются с согласия родителей;
- сроки – в строгом соответствии с прививочным графиком;
- оральные средства должны состоять из 2-х штаммов полиовирусов (не более) – быть двухвалентными.
Схема вакцинации для малышей такова:
- 1-я прививка – 3 мес. ИПВ;
- 2-я прививка – 4,5 мес. ИПВ;
- 3-я прививка – 6 мес. ОПВ;
- 1-я ревакцинации – 1,5 года. ОПВ;
- 2-я ревакцинация – 1 год 8 мес. ОПВ;
- 3-я ревакцинация – 14 лет. Последняя прививка.
Родителям может быть предложена иммунизация одной лишь инактивированной вакциной. Она также состоит из 3-х прививаний (3 мес. + 4,5 мес.+ 6мес.). А затем следует бустерная доза в 1,5 года и 6 лет. Полиомиелитная вакцинация исключительно ИПВ практикуется в США и ряде других стран.
Причина отказа от ОПВ в том, что:
- живой препарат предполагает строгие правила хранения;
- оральное введение (капли) часто провоцируют у малыша срыгивание;
- идёт выделение пациентом вакцинного вируса в окружающую среду некоторое время после прививания.
Схема иммунизации для взрослых:
- 1 инъекция – ИПВ(0,5 мл);
- 2 укол – ИПВ через 1-2 мес.;
- 3 инъекция – через 6-12 мес.
В нашей стране выпускается только ОПВ. Что касается инактивированных препаратов – все они импортные. Используются и комбинированные вакцины, где, помимо защиты, от полиомиелита иммунитет вырабатывается сразу и на ряд других заболеваний, например, коклюш + столбняк + дифтерия.
Не всегда получается привиться в указанные графикам сроки. В этом случае нужно посоветоваться с терапевтом на предмет корректировки последующей схемы противополиомиелитной иммунизации. Эффективность процедуры не пострадает. Например, если пропущена 2-я прививка, то 3-я всё рано пройдет в 6 месяцев. Далее последует плановая ревакцинация в 18 мес.
Когда первые 3 плановых инъекции велись с большим разрывом, то 1-я ревакцинация может пройти уже через 3 мес. (с момента последнего укола). Прививочный график должен быть скорректирован так, чтобы к 7 годам малыш получил не меньше 5 полиомиелитных инъекций.
Часты случаи, когда невозможно установить – была ли у пациента прививка от полиомиелита раньше или нет. Для таких ситуаций существует следующая схема:
- малыши до года прививаются согласно Календарю;
- 1-6 лет жизни – двукратная вакцинация с перерывом в 30 дней;
- 7-17 лет – разовая иммунизация одной дозой.
Если запланирована поездка в регионы с эпидемиологическим риском по полиомиелиту – обязательно пройдите вакцинацию.
100% протективный иммунитет формируется только после 5 инъекции.
Прививки от полиомиелита – противопоказания
Профилактическая вакцинация полиомиелита – эффективная мера защиты организма от заражения опасным вирусом. Такая процедура рекомендована абсолютно всем, но в некоторых случаях проведение иммунизации является недопустимым.
Противопоказания прививки от полиомиелита:
- беременность (только в случае острой необходимости и только с разрешения участкового акушера);
- протекающие в организме пациента вирусные, инфекционные заболевания;
- нельзя делать прививку при обострении хронических процессов;
- индивидуальная непереносимость компонентов, входящих в состав вакцины.
Также не рекомендуется делать прививку детям, у которых наблюдались серьезные побочные эффекты после предыдущей вакцинации от полиомиелита.
Точно определить возможность безопасного введения прививки от вирусного заболевания может врач после визуального осмотра пациента и изучения результатов анализов, проведенных предварительно.
При выявлении побочных реакций после вакцинации необходимо срочно сообщить участковому врачу или вызвать скорую помощь! Такие осложнения случаются крайне редко. Основная причина неблагоприятных последствий – некорректное введение вакцины, ослабленный организм ребенка или несоблюдение интервала между прививками. Чтобы не допустить таких осложнений, проводите правильную подготовку ребенка к предстоящей вакцинации от полиомиелита.
Противопоказания к использованию
Существуют временные или постоянные противопоказания к вакцинации от полиомиелита живой вакциной.
К временным причинам для получения медотвода от прививки относятся:

- острые вирусные заболевания и кишечные инфекции у ребенка;
- обострение хронических патологических состояний;
- наличие скрытых признаков воспалительного процесса в организме (оценивается по результатам лабораторных исследований).
При определении у ребенка подобных противопоказаний к вакцинации, прививку ему переносят до полного выздоровления.
После нормализации состояния иммунизацию проводят согласно общепринятому графику.
Среди абсолютных противопоказаний к прививанию малыша от полиомиелита выделяют:
- развитие у маленького пациента аллергической реакции на предыдущее введение вакцины;
- патологические состояния с тяжелыми нарушениями функционирования иммунной сферы;
- онкологические заболевания;
- сложные варианты течения патологий центральной нервной системы;
- состояние глубокой недоношенности.
Перед каждой прививкой ребенка в обязательном порядке должен осмотреть квалифицированный специалист и вынести заключение о возможности или невозможности его прививания на момент обследования.
Виды вакцин, их состав и механизм действия
В нашей стране график иммунизации от полиомиелита включает последовательное сочетание инактивированных препаратов, включающих убитые вирусные клетки (первые 2 инъекции) и оральных живых вакцин (капли) на завершающем этапе.
С 2010 года стали активно использоваться моно и бивалентные вакцины, содержащие вирус 1 типа, 3 типа или обоих сразу.
Главным преимуществом ОПВ перед инактивированным средством считается её способность формировать у окружающих «пассивный» иммунитет за счёт выделяемого привитым лицом вирусных штаммов, что и обеспечивает коллективную иммунизацию.
Могут применяться и комбинированные препараты, защищающие сразу от нескольких возбудителей. В их составе не только противополиомиелитный компонент, но и штаммы вирусов других инфекций. В нашей стране стали популярными прививки АКДС (или КПК) + полиовакцина (ИПВ).
История борьбы с полиомиелитом – это история создания американскими вирусологами двух вакцин, отличающихся своей технологией. Они известны как живая вакцина А.Сэбина (ОПВ), которому в 1957 году удалось впервые получить противополиомиелитную вакцину на основе выведенных им же ослабленных форм вируса, и инактивированная вакцина Д.Солка – ИПВ.
Вакцина АКДС
За последние полвека оба вида препаратов прошли испытания в различных условиях и комбинациях и доказали свою бесспорную эффективность. В 50-е годы прошлого века русские учёные М.Чумаков и А.Смородинцев на основе штаммов, полученных Сэбином, разработали свой вариант ОПВ. Ими был выведен новый штамм – Ленинград 16, на базе которого и создаются отечественные полиовакцины.
Описание инструкции по применению вакцины ОПВ
По инструкции вакцина ОПВ предназначена для применения у детей в возрасте от трёх месяцев до 14 лет. В очагах инфекции вакцина может вводиться новорождённым непосредственно в родильных домах. Взрослых вакцинируют при въезде в неблагополучную зону.
Куда делают прививку ОПВ? Её вводят орально, то есть через рот.
Вакцина представляет собой жидкость розового цвета, расфасованную во флаконы по 25 доз (5 мл). Разовая доза равна 4 каплям, или 0,2 мл. Её забирают при помощи специальной пипетки или шприца и капают на корень языка грудничкам или на нёбные миндалины детям старшего возраста. Процедура введения вакцины должна проводиться таким образом, чтобы не провоцировать повышенное слюноотделение, срыгивание и рвоту. Если такая реакция все же произошла, то ребёнку вводят ещё одну дозу вакцины. Дело в том, что вирус должен «усвоиться» слизистой оболочкой ротовой полости и попасть в миндалины. Оттуда он проникает в кишечник и размножается, вызывая выработку иммунитета. Если вирус при внесении вышел со рвотой или его смыло слюной, то вакцинация будет неэффективна. При попадании в желудок вирус также обезвреживается желудочным соком и не достигает нужной цели. Если ребёнок срыгнул и после повторного нанесения вируса, то третий раз введение вакцины не повторяют.
ОПВ можно делать одновременно с другими вакцинами. Исключение составляют БЦЖ и вакцинные препараты, вводимые орально — например, «Ротатек». На выработку иммунитета к другим заболеваниям ОПВ не влияет и никак не сказывается на переносимость вакцин ребёнком.
Противопоказания и меры предосторожности
Нельзя вводить вакцину ОПВ в следующих случаях:
- иммунодефицитные состояния, в том числе ВИЧ, онкологические заболевания;
- если в ближайшем окружении ребёнка есть люди с ослабленным иммунитетом, а также беременные женщины;
- при неврологических осложнениях на предыдущие прививки ОПВ;
- под контролем врача проводят прививку при заболеваниях желудка и кишечника.
Респираторные инфекции, повышенная температура, другие незначительные ослабления иммунитета ребёнка требуют полного излечения перед введением ОПВ.
Поскольку ОПВ — вакцина, содержащая живой вирус, активно размножающийся в организме, то в течение некоторого времени привитый ребёнок может заражать неиммунных людей. В связи с этим прививка ОПВ требует соблюдения определённых правил при её применении, в других случаях её необходимо заменять на инактивированную вакцину.
- Если в семье есть дети в возрасте до 1 года, непривитые от полиомиелита (или дети, имеющие медотвод от вакцины), прививку лучше делать ИПВ.
- При проведении массовой вакцинации ОПВ, непривитых детей изолируют от коллектива на срок от 14 до 30 дней.
Также ОПВ в некоторые сроки заменяют на ИПВ в закрытых детских дошкольных учреждениях (детские дома, специализированные интернаты для детей, дома ребёнка), противотуберкулёзных санаториях, стационарных отделениях больниц.
Возможные осложнения
В очень редких случаях — примерно в одном на 750 000 — ослабленный вирус в вакцине ОПВ претерпевает изменения в организме и возвращается к типу, который может парализовать нервные клетки. Этот побочный эффект получил название ВАПП — вакциноассоциированный полиомиелит. ВАПП является грозным осложнением вакцины ОПВ.
Наиболее высок риск развития такого осложнения после первой вакцинации, меньше — после второй. Именно поэтому первые две прививки делают инактивированными вакцинами — от них ВАПП не развивается, а защита вырабатывается. У ребёнка, дважды привитого ИПВ, риск развития вакцинной инфекции практически отсутствует.
Первая реакция в случае появления ВАПП возникает с 5 по 14 день после введения капель. Осложнения на прививку ОПВ могут быть у людей с иммунодефицитом. Тогда ослабленная иммунная система не вырабатывает антител, защищающих от вируса, и он беспрепятственно размножается, вызывая серьёзное заболевание. Поэтому прививки живыми вакцинами в этом случае противопоказаны.
Сроки вакцинации
По национальному календарю прививок вакцинацию против полиомиелита проводят в следующие сроки:
- в 3 и 4,5 месяца ребёнку делают инъекцию ИПВ;
- в 6 месяцев — живую ОПВ;
- первая ревакцинация ОПВ в 18 месяцев;
- вторая ревакцинация — в 20 месяцев;
- третья ревакцинация, последняя — прививка ОПВ в 14 лет.
Таким образом, ревакцинация ОПВ проводится трижды.
При желании родителей ребёнка вакцинации против полиомиелита, могут быть сделаны с применением инактивированных вакцин, на личные средства пациента.
Симптомы
Выделяют 4 клинические формы полиомиелита у детей:
Инаппаратную
Это самый частый вариант взаимодействия возбудителя с организмом ребенка, встречается в 72% случаев заражения. Вирус размножается в клетках миндалин и кишечника, не вызывая при этом никакой клинической картиной. О произошедшем заражении можно узнать лишь лабораторными методами при обнаружении в крови ребенка иммуноглобулина класса G (реже – М) к возбудителю.
Абортивную
Это второй по распространенности вариант, встречается у 24% зараженных. Инфекция протекает с неспецифическими симптомами, не относящимися к полиомиелиту:
- У ребенка повышается температура тела, он становится вялым, раздражительным, жалуется на головную боль.
- Аппетит у больного отсутствует, возможна рвота и жидкий обильный стул.
- В ряде случаев признаки кишечной инфекции сочетаются с поражением ротоглотки: покраснением зева, увеличением миндалин, болью и першением в горле, сухим кашлем.
Заболевание длится несколько дней, после чего наступает полное выздоровление. О перенесенной полиомиелитной инфекции можно узнать лабораторными методами при исследовании кала на вирусные антигены и крови на антитела к нему.
Менингеальную
Эта форма возникает у 4% детей от общего числа зараженных. Вирус проникает в мозговые оболочки и вызывает в них воспалительный процесс, что проявляется симптомами менингита:
- У ребенка повышается температура тела, он страдает от невыносимой головной боли, резко негативно реагирует на яркий свет, звук, ему неприятны прикосновения.
- Часто возникает рвота фонтаном без предшествующей тошноты или жидкого стула, аппетит отсутствует.
Заболевание длится от 2-10 суток, после чего наступает быстрое и полное выздоровление. После полиомиелита в крови ребенка обнаруживаются антитела к полиовирусу.
Паралитическую
Эта форма возникает менее, чем в 1% случаев (в среднем 1 случай на 1000 инфицированных). Вирус проникает через мозговые оболочки и попадает в двигательный нейроны спинного мозга. Он вызывает в них патологические изменения, которые проявляются вялым параличом –снижением или полным отсутствием мышечной силы в конечностях.
- Симптомы паралича возникают в первые часы или несколько суток заболевания.
- Ребенок теряет способность ходить, выполнять движения руками, глотать пищу в зависимости от уровня поражения спинного/головного мозга.
- Острый период длится 2-3 недели, после чего наступает восстановительный период длительностью до года.
Последствия полиомиелита окончательно оценивают через 12 месяцев от начала заболевания. Как правило, они представляют собой инвалидность различной степени тяжести: от прихрамывания и слабости в ногах до полной потери подвижности.
Какая может быть реакция на прививку от полиомиелита у детей?
Прививка – это антигенный материал, который при попадании в организм начинает стимулировать продукцию антител, способных бороться с вирусом. Процесс формирования специфического иммунитета может протекать бессимптомно, но у особо чувствительных лиц сопровождается кратковременным ухудшением состояния.
Также у некоторых детей возникают побочные эффекты на прививку. В первом случае реакция на препарат считается нормальной, во втором требует вмешательства медиков.
Для профилактики заражения полиомиелитным вирусом, на территории России применяют инактивированные (ИПВ) и живые вакцины (ОПВ). Реакция ребенка на разные виды прививок отличается
Важно знать все возможные поствакцинальные последствия и причины их развития
На живую вакцину (ОПВ)
ОПВ расшифровывается как оральная полиомиелитная вакцина. Препарат содержит живой вирус, ослабленный химическим путем. Выпускается прививка в виде раствора, который закапывают в ротовую полость. Жидкость имеет розоватый цвет и солоновато-горький вкус. Поскольку на язык ее не капают, никаких неприятных ощущений ребенок не испытывает.
Оральная полиомиелитная вакцина
Как правило, ОПВ дети переносят легко. Иногда наблюдаются слабовыраженные реакции в виде подташнивания, однократной рвоты, расстройства стула. Допускается появление легкой сыпи по телу. Такие состояния возникают на третий день после иммунопрофилактики и носят кратковременный характер. Температура обычно сохраняется в пределах нормы.
У чувствительных лиц может быть незначительная гипертермия в течение первых трех суток после вакцинации. Сбивать ее нет необходимости, если ребенок чувствует себя нормально. Если малыш стал капризным, плаксивым, у него нарушился сон, то лучше дать жаропонижающий препарат.
Некоторые родители отмечают развитие таких реакций после ОПВ:
- воспалительный процесс в полости глотки и носа;
- апатия;
- беспокойство;
- снижение аппетита;
- слабость.
Такие состояния не требуют вмешательства медиков. Редко наблюдаются аллергические реакции в виде крапивницы и отека Квинке. В этом случае показан прием антигистаминных препаратов.
На инактивированную вакцину (ИПВ)
Аббревиатурой ИПВ обозначается инактивированная полиомиелитная вакцина. Такой препарат содержит убитых возбудителей болезни. Он выпускается в форме инъекционной жидкости, которую вводят внутримышечно в область бедра либо плеча.
ИПВ отечественные фармацевтические компании не выпускают. Поэтому применяются импортные прививки. Подобные средства имеют меньший перечень вероятных побочных эффектов и осложнений, поэтому им отдают предпочтение многие родители.
Производители ИПВ отмечают, что после иммунизации таким препаратом у детей могут возникать следующие реакции:
- покраснение, болезненность, пастозность в месте прокола;
- рост температуры до уровня субфебрилитета;
- расстройство стула;
- капризность;
- беспокойство;
- пассивность;
- плаксивость;
- ухудшение аппетита;
- нарушение сна.
Эти состояния проходят спустя несколько суток самостоятельно и не требуют приема каких-либо медикаментов. Такие реакции говорят о том, что у ребенка начал формироваться иммунитет и процесс этот протекает нормально. Бывает, что у малыша развивается аллергия на неживую прививку. Она проявляется в виде отека Квинке, сыпи или кожного зуда.
Поскольку ИПВ вводятся инъекционным способом, то при невыполнении медиками правил антисептики и нарушении техники введения препарата, могут возникать такие побочные эффекты:
- сильное воспаление места инъекции;
- отек ноги;
- формирование абсцесса.
В большинстве случаев инактивированные полиомиелитные вакцины при грамотном введении и соблюдении правил подготовки, не вызывают никаких изменений в самочувствии.
Гипертермия наблюдается нечасто – у 4% от общего числа иммунизированных. Местные реакции возникают у 7% привитых малышей.
По мнению известного педиатра Комаровского, прививаться можно ОПВ и ИПВ, не опасаясь негативных последствий.
Любая вакцина будет переноситься нормально, если соблюдать ряд рекомендаций:
- использовать качественную вакцину;
- не проводить иммунизацию при наличии противопоказаний;
- не нарушать график и дозу;
- выполнять все рекомендации медиков в поствакцинальный период.
Комаровский считает, что у непривитых детей вероятность развития тяжелых последствий на фоне вирусной болезни гораздо выше, чем риск возникновения побочных реакций после вакцинации.
Какие сегодня ставят вакцины от полиомиелита детям и взрослым?
Для иммунизации населения в Российской Федерации используют 2 вида вакцин:
- ОПВ – оральные полиомиелитные живые;
- ИПВ – инактивированные (убитые) полиомиелитные.
Оральная полиомиелитная вакцина представляет собой розовый раствор для перорального применения со специфическим привкусом. Препарат капают в количестве 3-4 капель на корень языка или миндалины. Для этого используют пластмассовую капельницу (продается в комплекте с препаратом), пипетку или шприц без иглы.
Показанием к введению инактивированной вакцины является наличие противопоказаний к использованию ОПВ, а также вероятность нежелательных реакций со стороны желудочно-кишечного тракта. ИПВ вводится в область бедра или под лопатку (детям младше полутора лет), а также в плечо (детям старшего возраста).
Многие врачи рекомендуют вводить именно инактивированную вакцину, т. к. она имеет ряд преимуществ перед ОПВ:
- не вступает во взаимодействие с желудочным соком (сразу после инъекции можно пить и кушать);
- отличается большей эффективностью (за счет более точной дозировки);
- не оказывает влияния на кишечную микрофлору;
- является более удобной в хранении и использовании;
- не снижает местную иммунную защиту организма;
- не содержит опасного для здоровья мертиолята натрия.
Также препараты для вакцинации принято делить на моновалентные и комплексные. Первые формируют невосприимчивость к одному возбудителю, а вторые – к нескольким.
Наибольшей популярностью на территории РФ пользуются следующие моновалентные ИПВ:
- Полиорикс. Препарат французского производства. Содержит полный набор (3 шт.) штаммов вируса. Отличается мягким действием, поэтому может применяться для вакцинации ослабленных и недоношенных грудничков, а также детей с недостаточной массой тела. При попадании в организм запускает выработку антител к вирусу полиомиелита, формирует устойчивый пожизненный иммунитет. Может использоваться параллельно с другими вакцинами;
- Имовакс полио. Средство бельгийского производства. Является полным аналогом Полиорикса (в т. ч. по составу, воздействию на организм).
Вакцина Имовакс полио
Моновакцины используют редко, т. к. иммунопрофилактика поливалентными препаратами считается более удобной и безопасной. Единственный случай, в котором оправдано введение моновакцины – наличие у ребенка противопоказаний к комбинированным препаратам.
Для профилактики полиомиелита могут применяться следующие комплексные ИПВ:
- Инфанрикс ИПВ;
- Тетракок;
- Пентаксим;
- Инфанрикс Гекса.
Препараты, перечисленные выше, защищают ребенка сразу от нескольких болезней: полиомиелита, дифтерии, коклюша и столбняка. Наиболее эффективным считается Инфанрикс Гекса, который формирует иммунитет не только к вышеперечисленным заболеваниям, но и к гепатиту B.
Выбирать препарат для вакцинации должен педиатр. При этом необходимо учитывать общее состояние здоровья вакцинируемого, индивидуальные особенности его организма, историю болезни и прочие факторы.
Комплексные вакцины не входят в перечень препаратов, бесплатно предоставляемых государством. Купить их можно в аптечном пункте или медицинском учреждении по рецепту врача.
Что делать после прививки от полиомиелита детям?
Вот вы и прошли вакцинацию на полиомиелит. После прививки правильный уход не менее важен, чем подготовка к ней. Отнеситесь к этому со всей серьезностью родителя, и вы в разы снизите риск появления различных нежелательных реакций со стороны организма после проведения вакцинации.
Во-первых, на первые несколько дней после прививки оградите своего ребенка от контактов с другими детьми, посторонними людьми и т.д. Во-вторых, постарайтесь это время не выходить на улицу и не купать ребенка. Эти меры необходимы для того, чтобы свести вероятность появления простуды или другой инфекции у ребенка к минимуму.
Также не забудьте о правиле не перекармливать ребенка 1-2 дня после прививки и давать ему пить как можно больше жидкости. Экзотические продукты, конечно же, давать в пищу тоже не стоит.
Перечисленные советы просты и во многом очевидны, но лучше лишний раз их упомянуть, в том случае если участковый педиатр этого не сделал. А в остальном, первые дни после прививки наблюдайте за ребенком, его самочувствием, настроением, поведением.







