Чума
Содержание:
- Холера
- Возбудитель чумы
- Лечение Чумы:
- Эпидемиологическая ситуация
- «Испанка»
- Что такое чума?
- Диагностика
- Как передается
- Геном или все важное внутри
- История бубонной чумы
- Что такое чума?
- Культуральные свойства
- Причины чумы
- Симптомы
- Эпидемиология чумы
- Чума Юстиниана
- Что такое Чума —
- Септическая форма
- Профилактика чумы
- Заключение
Холера

Vibrio cholerae — возбудитель опаснейшей и смертельной холеры. Бактерии открыл миру в 1854 году итальянским учёным Филиппо Пачини. Но учёное сообщество проигнорировало открытие итальянца, а в 1883 вибрион повторно открыл Роберт Кох.
Опасное желудочно-кишечное заболевание легко можно подхватить через грязную воду, так как идеальным местом его размножения выступает планктон. У человека начинается острая диарея, рвота. Всё это приводит к резкому обезвоживанию с последующей судорогой мышц. Необходимо срочное медицинское вмешательство с восстановлением необходимой для жизни воды и соли в организме.
Возбудитель холеры отнесён ко второй группе патогенности, как наиболее опасный микроорганизм, вызывающий смертельное заболевание.
7
Возбудитель чумы
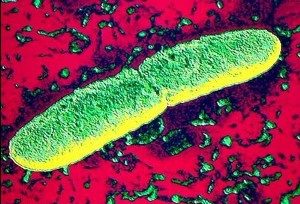 Возбудитель инфекции — yersinia pestis (чумная палочка) бактерия рода иерсинии, которая входит в большое семейство энтеробактерий. Чтобы выжить в природных условиях этой бактерии пришлось долго приспосабливаться, что привело к особенностям её развития и жизнедеятельности.
Возбудитель инфекции — yersinia pestis (чумная палочка) бактерия рода иерсинии, которая входит в большое семейство энтеробактерий. Чтобы выжить в природных условиях этой бактерии пришлось долго приспосабливаться, что привело к особенностям её развития и жизнедеятельности.
- Растёт на простых доступных питательных средах.
- Бывает разной формы — от нитевидной до шарообразной.
- Чумная палочка в своей структуре содержит более 30 видов антигенов, помогающие ей выжить в организме переносчика и человека.
- Устойчива к факторам окружающей среды, но моментально погибает при кипячении.
- У бактерии чумы есть несколько факторов патогенности — это экзо и эндотоксины. Именно они приводят к поражениям систем органов в организме человека.
- Бороться с бактериями, находящимся во внешней среде, можно с помощью обычных дезинфектантов. Губительно на них действуют и антибиотики.
Лечение Чумы:
Больных чумой лечат только в стационарных условиях. Выбор препаратов для этиотропной терапии, их доз и схем применения определяет форма заболевания. Курс этиотропной терапии при всех формах болезни составляет 7-10 дней. При этом применяют:
• при кожной форме — котримоксазол по 4 таблетки в сутки;
• при бубонной форме — левомицетин в дозе 80 мг/кг/сут и одновременно стрептомицин в дозе 50 мг/кг/сут; препараты вводят внутривенно; эффективен также тетрациклин;
• при лёгочных и септических формах заболевания комбинацию левомицети-на со стрептомицином дополняют назначением доксициклина в дозе 0,3 г/сут или тетрациклина по 4-6 г/сут внутрь.
Одновременно проводят массивную дезинтоксикационную терапию (свежезамороженная плазма, альбумин, реополиглюкин, гемодез, кристаллоидные растворы внутривенно, методы экстракорпоральной детоксикации), назначают препараты для улучшения микроциркуляции и репарации (трентал в сочетании с солкосерилом, пикамилон), форсирования диуреза, а также сердечные гликозиды, сосудистые и дыхательные аналептики, жаропонижающие и симптоматические средства.
Успех лечения зависит от своевременности проведения терапии. Этиотропные препараты назначают при первом подозрении на чуму, основываясь на клинико-эпидемиологических данных.
Эпидемиологическая ситуация
Даже сегодня нет такого континента (кроме Австралии и Антарктиды), на котором не было бы природных резервуаров чумной палочки. Выше всего вероятность обнаружить их – в степных и полустепных зонах, обширных равнинах, где хорошо себя чувствуют грызуны, а также жарких тропических регионах.
Официально действующие источники заболевания зафиксированы во многих государствах: Китае, Казахстане, России, США, Перу, Танзании, Китае, Монголии, Вьетнаме, Индии.
В этих странах регистрируются более или менее регулярные вспышки. Всего за последние 25 лет случаи этого заболевания отмечены в 24 странах.
В России ситуация с чумой является достаточно сложной. Обширные сухопутные границы с Казахстаном, Китаем и Монголией и регулярные миграции грызунов значительно ее ухудшают. В областях, неблагоприятных с точки зрения эпидемиологии, проживает около 20 тысяч человек. Природные очаги расположены в Астраханской области, на Алтае, в Дагестане, Карачаево-Черкесской и Кабардино-Балкарской республиках.
Длительное время в России не было вспышек этого заболевания, но совсем недавно, в июле 2016 года, на Алтае в больницу поступил ребенок с бубонной чумой. Распространения эта вспышка не получила, но не исключены повторы в будущем, ведь обширные колонии сусликов служат постоянными резервуарами инфекции. И, несмотря на запрет и информирование населения, многие местные жители охотятся на этих животных, подвергая себя риску заражения.
Последняя крупная вспышка чумы была отмечена на Мадагаскаре в 2014 году. В нее были вовлечены 119 заболевших, 40 из которых скончались.
Даже сегодня существуют вспышки чумы на многих континентах нашей планеты.
«Испанка»
Слово «грипп» по сравнению с «чумой» или «холерой» звучит довольно безобидно, но пандемия гриппа, известная как «испанский грипп» или даже просто «испанка», стала самой массовой за всю историю человечества как по числу заразившихся, так и по числу умерших.
За 18 месяцев 1918-1919 годов по всей Земле гриппом было заражено около 550 млн человек (около 30% населения), а умерло от испанки от 50 до 100 млн человек (до 5,3% населения всего мира).
Эпидемия началась в последние месяцы Первой мировой войны. Из-за военной цензуры болезнь и получила свое название, поскольку первые сообщения о ней появились в печати в нейтральной Испании.
В Европе наибольшие потери понесли Италия, Германия, Франция, Испания, Советская Россия и Великобритания (везде не менее 250 тыс. человек умерли).
В Африке основной удар пришелся на территории современных Нигерии, Танзании, ДР Конго, Замбии, ЮАР и Камеруна (везде не менее 250 тыс. человек скончались).
В Азии от «испанки» скончались 18,5 млн человек в Индии, 9,5 млн – в Китае, 1,5 млн – в Индонезии (тогда Голландская Ост-Индия), 390 тыс. – в Японии, 320 тыс. – в Афганистане.
В Северной, Центральной и Южной Америке больше других пострадала Мексика – умер 1 млн человек, 675 тыс. скончались в США, 300 тыс. – в Бразилии.
Жертвами «испанки» стали французские поэты Гийом Аполлинер и Эдмон Ростан, русская актриса Вера Холодная, председатель ВЦИК РСФСР Яков Свердлов, австрийский живописец Эгон Шиле, грузинский график Нико Пиросмани.
Что такое чума?
Чума (черная смерть, гнойная лихорадка) — это острое, тяжелое инфекционное заболевание, вызываемое бактерией Yersinia pestis. Бактерия встречается у блох и диких грызунов, таких как крысы, белки, бурундуки или луговые собачки.
Чума — это зоонозное заболевание, что означает, что она может передаваться человеку через животных, чаще всего через укусы блох или при непосредственном контакте с тканями инфицированных животных.
Заболевание наиболее распространено в некоторых частях Африки и Азии, но также встречается в некоторых районах России и западной части Соединенных Штатов.
Симптомы могут включать внезапное озноб, повышение температуры и увеличение лимфатических узлов (подробно ниже). Лечение должно начинаться немедленно, чтобы избежать опасных для жизни осложнений. Хотя чума чрезвычайно редка в России, интерес к инфекции в последние годы только усилился.
Диагностика
Основными методами диагностики чумы являются эпидемиологическая информация, бактериологические исследования, анамнез. При исследовании на выявление инфекционного чумного заболевания проводят посев сока нарыва. Сок получают двумя методами: забор шприцом, или с помощью физраствора, введенного внутрь воспаления, и вторичного забора жидкости в новый шприц.
Обязательно проводят посев выделений зараженного, с последующим выделением из него в лаборатории чистых бактерий чумы для более подробного изучения
При диагностировании чумы важно понимать ее отличительные черты от туляремии (ее язвенно-бубонного вида). Они кроются в том, что при туляремии отсутствуют болевые ощущения при пальпации пораженных лимфоузлов
Как передается
Переносчиком бактерии являются блохи, которые живут на кожных покровах грызунов. Самыми опасными для человека являются все виды крыс: серая, рыжая и черная. Заражение человека может происходить различными способами. Трансмиссивный способ заражения происходит через укус зараженной мухи. Это возможно из-за тесного контакта с животным. Таким способом заразить человека получается через кровь. Наличие высокого риска заражения наблюдается у лиц, находящихся в антисанитарных условиях, работников зоомагазинов, ветеринарных клиник.
Контактно-бытовым способом заболевание чума передается при снятии и обработке шкур зараженных грызунов (или же туш верблюдов). Пищевой способ тоже имеет место быть – так, чумой можно заболеть при употреблении продуктов, которые заражены чумными бактериями. Заражение чумой воздушно-капельным способом происходит при контакте с больным легочной формой чумы.
Бактерия проникает через рану на кожном покрове человека, слизистые оболочки. В месте попадания возбудителя может образоваться покраснения или язвочка. По лимфатическим сосудам, бацилла поражает ближайший лимфоузел, который быстро увеличивается и воспаляется, и там начинает размножаться. Попадание микроорганизма в общий кровоток ведет к распространению его по всему организму, что обеспечивает тяжелую интоксикацию.
Геном или все важное внутри
Современные технологии позволили расшифровать геном чумного микроба , который, как выяснилось, имеет более чем 98-процентное сходство с относительно безобидной бактерией Y. pseudotuberculosis — эволюционным предшественником возбудителя чумы (событие 5–7-тысячелетней давности) . Интересно, что приобретение уникальной вирулентности Y. pestis сопровождалось утратой части генов. Например, потеря чумным микробом гена, кодирующего адгезин А (YadA), — одного из важнейших факторов вирулентности возбудителя псевдотуберкулеза, — приводит к блокированию процесса образования внеклеточных нейтрофильных ловушек — самого эффективного на настоящий момент процесса уничтожения патогенов . Нейтрофильные лейкоциты в отсутствии адгезина А не могут образовывать «ловчую сеть» из собственной ДНК и протеолитических ферментов, захватывать в нее бактерий и расщеплять их . У возбудителя чумы также «беднее» набор генов эффекторных белков Yop-вирулона, чем у других представителей рода иерсиний .
О секвенировании генома иерсиний, вызвавших «черную смерть» 1340 года, читайте в материале «Это чума» . — Ред.
Помимо хромосомы у чумного микроба есть плазмиды — внехромосомные участки ДНК . Большинство белковых факторов вирулентности закодированы на плазмидах: эффекторные белки на плазмиде pCad; капсула — pFra; активатор плазминогена — рPla (pPst, pPCP). Плазмиды pFra и рPla обнаружены только у Y. pestis (видоспецифические), pCad является общей с возбудителем псевдотуберкулеза (родоспецифическая) .
История бубонной чумы
За 3 столетия чума убила миллионы людей, уничтожила целые города. Только через многие годы, ученые выявили причины развития эпидемии чумы и способы ее лечения. Источник болезни переносится крысами, и население, пытаясь спастись от напасти, закрывались в своих домах. Такие действия только усугубляли ситуацию, ведь быт того времени не был оснащен необходимыми санитарно-гигиеническими средствами.
Крысы были обычными обитателями каждого жилья, ведь борьба с ними была безуспешной. В условиях закрытого пространства вредные бактерии распространялись быстрее. После начала пандемии, врачи того времени стали придумывать разнообразные средства защиты для обеспечения личной безопасности. Популярной, эффективной считалась форма одежды, состоящая из длинного черного плаща, кожаных брюк, маски с клювом.
Исторически было зафиксировано три пандемии чумы. Первую называют «юстиниановой чумой», которая погубила население Египта и Римской империи (526-566 гг). Вторая – «черная смерть» (1346-1351 гг) захватила Крым, Средиземноморье, Запад Европы. Эта волна является самой масштабной, унесшей более 50 млн. людских жизней. Третья свирепствовала на территории Индии и Гонконга (1895 г), потери составили 12 млн. чел. В этот период были сделаны основные открытия об источниках болезни, что позволило изобрести методы лечения болезни и предотвращения эпидемий.
Что такое чума?
Чума – болезнь у людей, носящая природно-очаговый инфекционный характер, во многих случаях заканчивающаяся летальным исходом. Это очень заразная патология, и восприимчивость к ней всеобщая. После перенесенной и вылеченной чумы не формируется устойчивый иммунитет, то есть остается риск повторного заражения (однако во второй раз болезнь протекает несколько легче).
Точное происхождение названия болезни не установлено, при этом слово «чума» в переводе с турецкого означает «круглый, шишка», с греческого – «вал», с латинского – «удар, рана». В давних и современных научных источниках можно встретить такое определение, как болезнь бубонная чума. Это обусловлено тем, что одним из отличительных признаков болезни является бубон – округлая припухлость в области воспаленного лимфоузла. При этом существуют другие формы инфекции, без формирования бубонов.
Чума – возбудитель
Долгое время было непонятно, чем вызывается бубонная чума, возбудитель обнаружили и связали с заболеванием лишь в конце XIX столетия. Им оказалась грамотрицательная бактерия из семейства энтеробактерий – чумная палочка (Yersinia pestis). Патоген хорошо изучен, выявлены его несколько подвидов и установлены следующие особенности:
- может иметь различную форму – от нитевидной до шарообразной;
- длительное сохранение жизнеспособности в отделяемом больных людей;
- хорошая переносимость низких температур, замораживания;
- высокая чувствительность к дезинфектантам, солнечным лучам, кислой реакции среды, повышенным температурам;
- содержит около тридцати антигенных структур, выделяет эндо- и экзотоксины.
Чума – способы проникновения бактерий в организм человека
Важно знать, как передается чума от человека к человеку, а также от других живых существ. Чумная палочка циркулирует в природных инфекционных очагах в организмах животных-носителей, к которым относятся дикие грызуны (суслики, сурки, полевки), серая и черная крысы, домовые мыши, кошки, зайцеобразные, верблюды
Переносчиками (распространителями) патогенов являются блохи разных видов и несколько видов кровососущих клещей, которые инфицируются возбудителем болезни при питании на больных животных, содержащих в крови чумную палочку.
Различают передачу возбудителя через блох от животных-носителей человеку и от человека к человеку. Перечислим возможные способы проникновения чумы в организм человека:
- Трансмиссивный – попадание в кровоток после укуса инфицированного насекомого.
- Контактный – при контакте человека, имеющего на коже или слизистых оболочках микротравмы, с телами зараженных животных (например, при разделке туш, обработке шкур).
- Алиментарный – через слизистую желудочно-кишечного тракта при употреблении в пищу мяса больных животных, не прошедшего достаточную термообработку, или других обсемененных продуктов.
- Контактно-бытовой – при прикосновениях больного человека, контактировании с его биологическими жидкостями, использовании посуды, предметов личной гигиены и тому подобное.
- Аэрозольный – от человека человеку через слизистые дыхательных путей при кашле, чихании, близкой беседе.
Культуральные свойства
возбудитель чумы — факультативный анаэроб. Хорошо растет на обычных жидких и питательных средах (мясо-пептонный агар, бульон) при температуре 25— 30 «С. Для стимуляции роста микроба чумы целесообразно прибавлять в питательную среду сульфит натрия, гемолизиро-ванную кровь, которые синтезируют дыхательные ферменты. На агаровых пластинах рост микроба чумы уже через 24 ч заметен в виде нежного сероватого налета.
Колонии на агаре соответствуют R-форме (вирулентные); начало развития колонии обнаруживается в виде появления очень маленьких рыхлых глыбок и затем плоских слоистых образований с неровными краями, напоминающих кружевной платочек серовато-белого с голубоватым оттенком цвета. Колониям присущ полиморфизм.
На бульоне культура растет в виде хлопьев, взвешенных, в совершенно прозрачной жидкости с рыхлым осадком на дне. Возбудители чумы восстанавливают нитриты в нитраты, ферментируют с образованием пленки глюкозу, левулезу, мальтозу, галактозу, арабинозу, ксилозу и маннит, продуцируют дегидра-зы и уреазы. Желатин не разжижают, индол и сероводород не образуют.
Причины чумы

Чума возникает в результате заражения бактерией Yersinia pestis. Эта бактерия встречается у диких грызунов и их блох. Некоторые из наиболее часто заражаемых грызунов — крысы, белки, бурундуки и луговые собачки. Кролики и зайцы (лагоморфы) также могут нести бактерии. Болезнь чаще всего передается человеку от укуса зараженных блох. Реже прямой контакт с инфекционной тканью животного также может привести к инфекции.
Пневмоническая чума — единственное проявление чумы, которое может передаваться от одного человека другому. Эта передача происходит, когда человек вдыхает капли кашляющего больного легочной чумой. Тем не менее, передача вируса от человека человеку крайне редка.
Домашние кошки могут приобретать легочную чуму и передавать инфекцию своим владельцам. Собаки могут также заразиться инфекцией и передать ее человеку.
Симптомы
Инкубационный период длится от 3 до 6 дней. Заболевание начинается с резкого повышения температуры до 39–40 °С и развития симптомов интоксикации: головной боли, тошноты, рвоты (может быть с кровью), мышечных болей.
Дальнейшие события могут развиваться по нескольким сценариям:
- Первично септическая форма развивается при ослабленном иммунитете и характеризуется нарастанием симптомов интоксикации и гибелью больного от инфекционно-токсического шока.
- Наиболее часто встречается кожно-бубонная форма, при которой на коже появляется язва, напоминающая сибиреязвенную, а подмышечные, шейные, околоушные или паховые лимфоузлы превращаются в гнойники, называемые бубонами.
- Легочная форма — наиболее тяжелая и чаще всего приводящая к смерти. Нарастание сердцебиения, одышки, появление болей в груди, кашля, мокроты, которая постепенно становится кровавой. Смерть наступает из-за отека легких.
Эпидемиология чумы
Круг теплокровных носителей чумного микроба чрезвычайно обширен и включает более 200 видов 8 отрядов млекопитающих. Основным же источником чумы в природе являются грызуны и зайцеобразные. Естественная зараженность установлена у более чем 180 их видов, свыше 40 из них входят в состав Фауны России и сопредельных территорий (в пределах бывшего СССР). Из 60 видов блох, для которых в экспериментальных условиях установлена возможность переноса возбудителя чумы, на этой территории обитают 36.
Чумной микроб размножается в просвете пищеварительной трубки блох. В ее переднем отделе образуется пробка («чумной блок»), содержащая большое количество микробов. При укусе млекопитающих с обратным током крови в ранку с пробки смывается часть микробов, что и ведет к заражению. Кроме того, выделяемые блохой при питании экскременты при попадании в ранку также могут вызывать заражение.
Основные (главные) носители Y. pestis на территории России и Средней Азии — суслики, песчанки и сурки, в некоторых очагах также пищухи и полевки. С ними связано существование следующих очагов чумы.
- 5 очагов, в которых основным носителем чумного микроба выступает малый суслик (Северо-Западный Прикаспий; Терско-Сунженское междуречье; Приэльбрусский очаг; Волго-Уральский и Зауральский полупустынные очаги).
- 5 очагов, в которых носители — суслики и сурки (на Алтае — пищухи): Забайкальский, Горно-Алтайский, Тувинский и высокогорные Тянь-Шанский и Памиро-Алайский очаги.
- Волго-Уральский, Закавказский и Среднеазиатский пустынные очаги, где основные носители — песчанки.
- Высокогорные Закавказский и Гиссарский очаги с основными носителями — полевками.
Разные классификации Yersinia pestis основываются на разных группах признаков — биохимических особенностях (глицерин-позитивные и глицерин-негативные варианты), области распространения (океанические и континентальные варианты), видах основных носителей (крысиный и сусликовый варианты). По одной из наиболее распространенных классификаций, предложенной в 1951 г. французским исследователем чумы Р. Девинья (R. Devignat), в зависимости от географического распространения возбудителя и его биохимических свойств различают три внутривидовые формы (биовара) Yersinia pestis.
По классификации отечественных ученых (Саратов, 1985), вид Yersinia pestis разделен на 5 подвидов: Yersinia pestis subsp. pestis (основной подвид; он включает все три биовара классификации Р. Девинья), Y. pestis subsp. altaica (алтайский подвид), Yersinia pestis subsp. caucasica (кавказский подвид), Y. pestis subsp. hissarica (гиссарский подвид) и Yersinia pestis subsp. ulegeica (удэгейский подвид).
Заражение человека происходит через укус блох, при прямом контакте с заразным материалом, воздушно-капельным, редко алиментарным путем (например, при употреблении мяса верблюдов, больных чумой). В 1998-1999 гг. чумой в мире переболело 30 534 человека, из них 2 234 умерли.
Чума Юстиниана
Одной из первых масштабных пандемий в истории человечества стала бубонная чума, которая впервые была зафиксирована в Европе примерно в 540 году, когда у власти в Византийской империи находился Юстиниан I Великий. По его имени она и получила свое второе название – чума Юстиниана.
Ученые считают, что первый источник бубонной чумы возник в Эфиопии или Египте, после чего по торговым средиземноморским каналам болезнь достигла Константинополя, откуда начала распространяться по всей территории империи.
Чума Юстиниана бушевала два века, то затихая, то снова вспыхивая. Она затронула, кроме Византии, Северную Африку, Центральную и Южную Азию, а также Аравийский полуостров.
В самой Византии эпидемия достигла апогея около 544 года, когда в столице ежедневно умирало до 5 тыс. человек (всего погибло до 2/3 жителей города). Суммарные оценки жертв пандемии – 25-50 млн человек в Европе, до 66 млн – на Востоке.
Историки полагают, что жертвами этой чумы стали валлийский король Гвинед Майлгун и святой Финниан Клонардский.
Уже в 2013-м ученые пришли к выводу, что возбудителем была та же чумная палочка (Yersinia pestis), что и у чумы XIV века.
Что такое Чума —
Чума — острая, особо опасная зоонозная трансмиссивная инфекция с тяжёлой интоксикацией и серозно-геморрагическим воспалением в лимфатических узлах, лёгких и других органах, а также возможным развитием сепсиса.
Краткие исторические сведения
В истории человечества нет другой такой инфекционной болезни, которая приводила бы к столь колоссальным опустошениям и смертности среди населения, как чума. С древности сохранились сведения о заболевании чумой, возникавшей у людей в виде эпидемий с большим числом смертельных исходов. Отмечено, что эпидемии чумы развивались вследствие контактов с больными животными. Временами распространение заболевания носило характер пандемий. Известно три пандемии чумы. Первая, известная как «юстинианова чума», свирепствовала в Египте и Восточно-Римской империи в 527-565 гг. Вторая, названная «великой», или «чёрной» смертью, в 1345-1350 гг. охватила Крым, Средиземноморье и Западную Европу; эта самая опустошительная пандемия унесла около 60 млн жизней. Третья пандемия началась в 1895 г. в Гонконге, затем распространилась на Индию, где умерли свыше 12 млн человек. В самом её начале были сделаны важные открытия (выделен возбудитель, доказана роль крыс в эпидемиологии чумы), что позволило организовать профилактику на научной основе. Возбудитель чумы обнаружили Г.Н. Минх (1878) и независимо от него А. Йерсен и Ш. Китазато (1894). Начиная с XIV века, чума многократно посещала Россию в виде эпидемий. Работая на вспышках по предотвращению распространения заболевания и лечению больных, большой вклад в изучение чумы внесли российские учёные Д.К. Заболотный, Н.Н. Клодницкий, И.И. Мечников, Н.Ф. Гамалея и др. В XX веке Н.Н. Жуковым-Вережниковым, Е.И. Коробковой и Г.П. Рудневым были разработаны принципы патогенеза, диагностики и лечения больных чумой, а также создана противочумная вакцина.
Септическая форма
Как и легочная чума, септическая форма может быть первичной и вторичной. В первом случае заражение происходит через слизистую или кожу, в особенности – поврежденную. Вторичная – частое осложнение бубонной чумы в терминальный период.
При этой форме быстро развиваются сепсис и внутрисосудистое свертывание крови. Другие признаки чумы:
- диарея, рвота, боли в желудке;
- кровотечения изо рта, носа, прямой кишки, подкожные кровоизлияния;
- озноб, лихорадка;
- низкое давление;
- гангрена конечностей;
- септический шок.
Эта форма болезни относится к быстротечной, без лечения смерть наступает на 2–3 день. Вовремя назначенные антибиотики значительно улучшают прогноз. Но из-за тяжести состояния все равно сохраняется вероятность летального исхода в 5–15% случаев, в зависимости от своевременности начала лечения, что выше, чем для наиболее распространенной бубонной чумы.
Профилактика чумы
Постоянный контроль за природными очагами чумы и организация мероприятий по предупреждению заболеваний людей в стране осуществляется специальной противочумной службой. Она включает в себя пять противочумных Институтов и десятки противочумных станций и отделений.
Несмотря на наличие природных очагов, с 1930 г. на территории России в них не было ни одного случая заболевания людей чумой. Для специфической профилактики чумы используется прививка от чумы — живая ослабленная вакцина из штамма EV. Она вводится накожно, внутрикожно или подкожно. Кроме того, предложена сухая таблетированная вакцина для перорального применения. Поствакцинальный иммунитет формируется к 5-6-му дню после прививки и сохраняется в течение 11-12 мес. Для его оценки и ретроспективной диагностики чумы предложена внутрикожная аллергическая проба с пестином. Реакция считается положительной, если на месте введения пестина через 24-48 ч образуется уплотнение не менее 10 мм в диаметре и появляется краснота. Аллергическая проба положительна и у лиц, имеющих постинфекционный иммунитет.
Большой вклад в изучение чумы и организацию борьбы с ней внесли русские ученые: Д. С. Самойлович (первый не только в России, но и в Европе «охотник» за микробом чумы еще в XVIII в., он же первым предложил делать прививки против чумы), Д. К. Заболотный, Н. П. Клодницкий, И. А. Деминский (изучение природных очагов чумы, носителей возбудителя ее в очагах и т. п.) и др.
Заключение
Несмотря на успехи, достигнутые в изучении чумного микроба, вопрос о ведущих факторах вирулентности его возбудителя остается открытым. Так отмечена «неодинаковая агрессивность» штаммов Y. pestis, обладающих одинаковым набором известных факторов патогенности .
В настоящее время продолжается работа по выявлению новых, еще не изученных маркеров вирулентности . С использованием 2D-электрофореза, масс-спектрометрии, полногеномного секвенирования проводят сравнительный анализ отличающихся по вирулентности популяций чумного микроба для выявления различий в их белковых спектрах и геномных последовательностях. Ранее не известные белки и участки генома становятся объектом пристального внимания и изучения как потенциальные детерминанты вирулентности.
Таким образом, патогенность возбудителя чумы — это множественный (полидетерминантный) признак. Соединение многих факторов в единое целое создает страшную угрозу чумных эпидемий, с противостоянием которым, однако, прогрессивное человечество успешно справляется.







