Дисплазия тазобедренных суставов у грудничка
Содержание:
- Причины развития
- Диагностика и лечение
- Лечение дисплазии тазобедренных суставов
- Суть патологии
- Виды и степени
- Последствия
- Может ли дисплазия ТБС пройти сама?
- Особенности болезни
- Симптомы и признаки тазобедренной дисплазии у детей до года
- Лечение
- Анатомия патологии
- Диагностика
- Методы лечения детской дисплазии
- Механизм развития патологии
- Диагностика дисплазии тазобедреных суставов у детей
- Профилактика заболевания
- Симптоматика дисплазии тазобедренных суставов
Причины развития
Дисплазия тазобедренных сочленений развивается под воздействием внутренних и внешних негативных факторов. Выделяются такие причины появления болезни:
- деформации стопы;
- нарушения в процессе вынашивания плода: влияние неблагоприятной экологической обстановки, химических веществ, медикаментозных препаратов;
- патологии спинного мозга;
- возраст матери (более 35 лет);
- наследственная предрасположенность (риск появления дисплазии повышается до 30%);
- чрезмерно высокий уровень окситоцина во время беременности;
- большой вес плода или тяжелые роды;
- недоношенность;
- ягодичное предлежание плода — существует высокий риск механического повреждения сустава;
- проблемы с развитием позвоночного столба.
Спровоцировать развитие болезни также неправильное пеленание младенца. Ножки не только должны иметь свободное пространство для движения, но маме придется дополнительно выполнять специальные упражнения по сведению-разведению конечностей.

Диагностика и лечение
Еще в роддоме, у мамы берут новорожденного, чтобы осмотреть и определить, есть ли дисплазия тазобедренных суставов у ребенка. Если в самом начале проблемы не обнаружено, то родители должны самостоятельно в дальнейшем контролировать этот вопрос при помощи педиатра и ортопеда.
Грамотный специалист путем определенных упражнений и манипуляций сразу поймет, что у малыша есть дисплазия. Для этого используют разведение ножек по сторонам (слышен щелчок, отведение бедра ограничено), анализирует уровень складочек на ягодицах и бедрах (глубина, симметричность, форма), смотрит на разворот стопы.
Кроме того, что врач малыша осматривает, также он направляет на прохождение рентгена и УЗИ тазобедренных суставов. Последняя диагностика безопасна для малышей и дает результатов не меньше, чем рентген. Тем более, что эти два метода даже у взрослых назначаются повсеместно.
УЗИ тазобедренных суставов у грудничков используют с целью диагностики дисплазии.
Лечение дисплазии тазобедренных суставов у детей назначается только после всестороннего обследования. Ведь форма и степень патологии определяют подход в терапии. Такой проблемой кроме ортопеда еще будет заниматься мануальный терапевт, врач ЛФК и физиотерапевт.
Есть несколько направлений в терапии, которые могут использовать в лечении такого недуга:
- Широкое пеленание. Тут происходит закрепление тазобедренного сустава в правильном положении. Данный метод помогает тем деткам, у которых диагностировано заболевание на первой стадии, то есть практически с самого рождения. Ножки фиксируют в согнутом положении, разведя их по сторонам. Между ног укладывают пеленку, сложенную в несколько раз. Первые разы пеленания должны пройти под наблюдением врача. Видео в этой статье может наглядно продемонстрировать, как выполняется пеленание.
- Стремена Павлика. Если у ребенка дисплазия тазобедренных суставов первой или начало второй стадии, то такое ортопедическое приспособление поможет выровнять ножки. Малышу предстоит находиться в нем до тех пор, пока врач не увидит восстановление правильного положения кости. Устройство представляет собой грудной бандаж и распорки, фиксирующиеся на голеностопы посредством липучек.
В лечении дисплазии таза у малышей часто используют стремена Павлика.
- Абдукционные шины. Такие приспособления назначают в самом конце лечения, когда могут остаться незначительные дефекты после основной терапии.
- ЛФК. В каждом возрасте группа упражнений будет своя. Даже для новорожденного врач подбирает свою гимнастику. Это поможет укрепить мышечный скелет и связки ТБС, что обеспечит полноценное развитие. Но родители должны понимать, что дисплазия тазобедренного сустава (10 лет ребенку или 5) требует комплексного подхода. Одними упражнениями от нее избавиться не получится.
- Физиотерапия. В эту категорию входят такие процедуры, как аппликации с парфином, УФО, электрофарез с применением аскорбиновой кислоты, кокарбоксилазой, хлористым кальцием.
- Массаж. Такую процедуру должен выполнять только специалист. Она разрешена со второй недели жизни. Массаж помогает улучшить кровоснабжение больного сустава, восстанавливает мышечный тонус, не дает мышцам атрофироваться. По мере взросления малыша, форма массажа может меняться. Постепенно родители тоже к этому могут подключаться. Инструкция того, как он правильно выполняется, дается специалистом. Поэтому мама и папа должны внимательно наблюдать за всеми действиями массажиста.
- Гипсовая повязка. Такой метод применяется в том случае, если вправлялся вывих. Данный тип восстановления допустим до 5 — 6 лет.
К сожалению, бывает и так, что дисплазия левого тазобедренного сустава у ребенка или правого может исправиться только путем хирургического вмешательства. К операции прибегают, если консервативное лечение не дало положительного результата или, когда патология была обнаружена слишком поздно.
Также она целесообразна, если малышу проводили закрытое вправление, но вывих произошел повторно. В любом случае, оперативное вмешательство можно проводить не раньше, чем ребенку исполнится год.
Как говорит всем известный Комаровский: «Здоровье ребенка только в руках родителей». Поэтому мама с папой должны с первых дней не только любить свое чадо, но и внимательно относится к его состоянию
Ведь цена полноценной жизни своего маленького ребенка – это всего лишь ваша забота и внимание!
Лечение дисплазии тазобедренных суставов
Самое главное в лечении — своевременная диагностика. В Ладистен используется только современное оборудование для определения точного угла смещения и степени патологии. На начальных этапах лечение дисплазии возможно с помощью специальных ортопедических конструкций: стремена Павлика, аппарат Гневковского, подушка Фрейка и др.. Это делается до двенадцати месяцев. Постоянное ношение конструкций — неотъемлемая часть лечения. При отсутствии позитивных результатов к году рекомендовано хирургическое вмешательство.
В Интернете много статей о лечении дисплазии: от широкого пеленания до инвазивных процедур. Помните, при малейшем подозрении на врождённый вывих, поспешите на консультацию к профессионалу, а не занимайтесь народной медициной. Это может усугубить ситуацию.
При этой патологии нельзя терять время. Опытный врач-ортопед точно и качественно диагностирует болезнь, назначит правильное лечение.
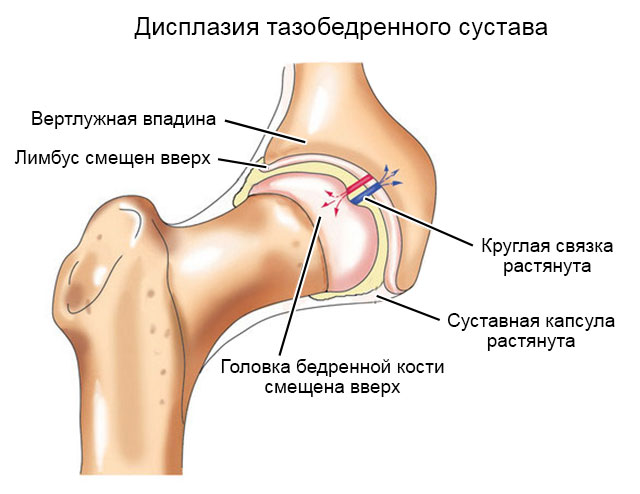
Суть патологии
Сустав бедра образуют:
- неподвижная вертлужная впадина;
- подвижная головка тазобедренной кости.
Он окружен связками, сухожилиями и мышцами, которые укрепляют и удерживают элементы сустава. У новорожденных и грудничков связки очень эластичные, легко растягиваются, а впадина слегка уплощена и расположена вертикально (из-за этого самое физиологичное, привычное положение ног у младенцев – разведенные в стороны в бедрах).
При недоразвитии костной впадины или головки связок недостаточно, чтобы удерживать тазобедренную кость в правильном положении. Она смещается, иногда незначительно (подвывих), иногда полностью теряет контакт с вертлужной впадиной (вывих). То же самое происходит при слабости связок – они слишком растягиваются, их силы недостаточно, чтобы укрепить бедро, при активных движениях суставные поверхности смещаются.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения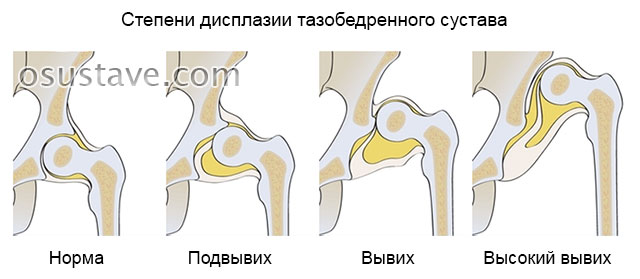 Нажмите на фото для увеличения
Нажмите на фото для увеличения
В результате:
- суставные поверхности трутся друг о друга, нарушается плотность хряща и костей;
- вертлужная впадина зарастает соединительной, жировой тканью;
- уменьшается объем активных движений (приведение, отведение, вращение бедра).
У грудничка нагрузка на бедро минимальная, поэтому последствия дисплазии сказываются гораздо позже, начиная с 1,5 лет, когда ребенок начинает ползать, ходить, стоять.
Виды и степени
Тазобедренный сустав образует суставная поверхность бедерной кости и вертлужная впадина, по краю которой проходит вертлужная губа. Эта хрящевая прослойка делает вертлужную впадину глубже и способствует стабилизации сустава.
ТБС даже здоровых младенцев отличается от суставов взрослых людей уплощенной вертлужной впадиной, расположенной почти вертикально (а не наклонно, как у взрослых), и более эластичным связочным аппаратом. Головка бедренной кости новорожденного ребенка удерживается в вертлужной впадине в основном за счет связок, хрящевой губы и синовиальной капсулы.
При дисплазии возможно 3 варианта анатомических нарушений:
- слишком плоская вертлужная впадина, размеры которой меньше нормы;
- слаборазвитая вертлужная хрящевая губа;
- слабые связки ТБС.
И также выделяют несколько степеней дисплазии. 0 степень – это собственно дисплазия. Сустав развивается неправильно, но его форма пока сохраняется. Выявить патологию на этой стадии крайне сложно, поскольку видимые признаки дефекта отсутствуют. Еще несколько лет назад 0 степень дисплазии не считали отклонением и не лечили. Сегодня такой диагноз есть, и зачастую его ошибочно ставят здоровым детям.
1 степень дисплазии называется предвывихом и характеризуется растянутостью синовиальной капсулы и незначительным смещением головки бедренной кости. Однако она достаточно легко «возвращается» на свое место. Спустя некоторое время ситуация меняется, и предвывих переходит в следующую стадию подвывиха.
2 степень – подвывих: бедренная головка частично сдвинута относительно вертлужной впадины и отгибает в сторону хрящевую губу. Собственная связка бедра становится жестче и растягивается.
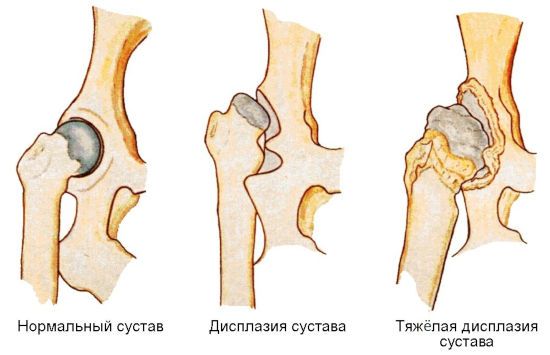 При тяжелой дисплазии головка бедренной кости сдвигается назад, поэтому одна нога становится визуально короче другой.
При тяжелой дисплазии головка бедренной кости сдвигается назад, поэтому одна нога становится визуально короче другой.
3 степень – трансформация подвывиха в вывих. Суставная поверхность кости бедра полностью выходит за пределы впадины, сдвигаясь вверх и наружу. Нормальный контакт костей утрачен, вертлужная губа отогнута вниз и завернута внутрь суставной полости. Если не принять мер, вертлужная впадина постепенно заполняется жировой и соединительной тканью. Процесс вправления существенно осложняется.
Дисплазия может быть ацетабулярной, когда дефект распространяется только на вертлужную впадину и хрящевой ободок. При ротационной дисплазии нарушается взаимное расположение суставных поверхностей костей. И также встречается изолированная дисплазия суставообразующего проксимального отдела бедренной кости.
Последствия
При отсутствии надлежащего подхода к лечению высока вероятность появления осложнений. Дети, страдающие дисплазией ТБС, намного позже, чем сверстники, начинают ходить. Их походка шаткая и неустойчивая, что становится особенно заметно в возрасте 1,5 лет.
При поражении обоих суставов ребенок шагает вразвалку, буквально «переваливаясь» с одной ноги на другую. Дисплазия может спровоцировать также развитие плоскостопия, косолапости и хромоты. Если ребенок начинает хромать, то переносит центр тяжести тела на здоровую сторону. Это, в свою очередь, приводит к постепенному искривлению позвоночника.
Ухудшается осанка, возникают боковые и переднезадние искривления позвоночного столба: сколиоз, кифоз, гиперлордоз. Не исключено возникновение раннего остеохондроза, при котором поражаются межпозвоночные диски и связки спины, а также появление дисплазии на симметричном, здоровом суставе.
Стоит отметить, что в 2–3% случаев даже после лечения возникают проблемы с сочленением, поскольку современные методы терапии дисплазии несовершенны. Определенная вероятность рецидивов и отрицательных последствий есть практически всегда.
Может ли дисплазия ТБС пройти сама?
На этот вопрос врачи дают однозначный ответ – нет, не может. И надеяться на то, что ребенок «перерастет» проблему, не стоит. Без тесного контакта суставных элементов сочленение начнет деформироваться – вертлужная впадина будет все больше уплощаться, а синовиальная капсула растянется.
Кроме того, дисплазия достаточно быстро прогрессирует, и с каждой упущенной неделей снижается возможность быстрого излечения. Если детям до полугода достаточно применения мягких стремян и шин-распорок, то после достижения этого возраста им придется носить шину Волкова или Полонского. Эти приспособления более жесткие и неудобные, к тому же повзрослевшие малыши труднее к ним привыкают.
Особенности болезни
Существует мнение о том, что недоразвитость тазобедренных суставов у новорожденных и дисплазия — одно и то же. Такое мнение является ошибочным, ведь это два разных заболевания. Дисплазия характеризуется неправильным формированием сустава, а вот недоразвитость – это медленное течение развития ядра сустава. Также стоит отметить тот факт, что у новорожденных девочек процесс созревания ядра проходит быстрее, чем у мальчиков. Это напрямую связано с гормоном эстрогеном, который влияет на более быстрое биологическое развитие организма малышки.
Абсолютно здоровый малыш, который только что появился на свет, имеет незрелый тазобедренный сустав. И это совершенно нормально в первые дни жизни, поскольку именно в этот период происходит формирование суставов. При этом следует знать, что строение связок младенца и взрослого человека значительно отличается.
Основные отличия заключаются в следующем:
- у младенцев большая вертикальность суставной впадины;
- связки новорождённых детей более эластичны;
- вертлюжная впадина имеет более уплощенную структуру.
Если вовремя не обратить внимания на эту проблему и игнорировать лечение, то не избежать отклонений в развитии ядра тазобедренного сустава. Лечение при позднем обнаружении проблемы будет более длительным и потребует гораздо больше усилий. Это связано с тем, что со временем хрящи начинают окостеневать, связки начинают формироваться вокруг недоразвитого сустава и принимают неправильную форму. Отсюда появляется большая вероятность возникновения таких патологий, как предвывих, подвывих и собственно вывих таза.
Если своевременно не начать лечение незрелости суставов, то может наступить дисплазия
Именно поэтому очень важно определить данную патологию в первые 2–3 недели жизни малыша. Именно на таких ранних сроках недоразвитие сустава легко поддается лечению, поэтому очень важно проходить с новорожденным все обследования
Причины возникновения
Очень часто во время беременности женщина не получает необходимого количества витаминов и кальция. Подобный дефицит полезных веществ и витаминов в период беременности может привести к неправильному формированию соединительных тканей у ребенка. Но не только это служит причиной заболевания, существуют и следующие причины развития патологии:
- генетическая предрасположенность;
- проблемы с эндокринной системой в период беременности;
- инфекции, приобретённые в период вынашивания ребёнка;
- беременность у женщин в возрасте;
- непрекращающийся токсикоз;
- угрозы выкидыша;
- тяжелое или слишком стремительное течение родовой деятельности;
- предродовое положение плода, мешающее его нормальной подвижности.
Только крайне опытные специалисты могут распознать недоразвитие тазобедренного сустава у новорожденного. Такое заболевание крайне редко удается диагностировать на первых месяцах жизни ребенка.
Сопутствующие симптомы
Симптоматика у такого заболевания выражается следующими признаками:
- Отклонения в симметричности паховых и ягодичных складок.
- У новорожденного наблюдается разная длина конечностей.
- Ноги ребенка испытывают трудности при разведении их на 170 градусов.
Диагностика
Такое заболевание, как незрелость тазобедренного сустава у новорождённых, могут обнаружить еще в роддоме в первые дни жизни ребенка. Если такая ситуация возникла, родителям дадут направление на осмотр к специалисту по этому профилю. Тут, главное понять то, что если проигнорировать диагноз или пойти на обследование слишком поздно, то дальнейшее развитие заболевания может вызвать серьёзные осложнения.
Врач ортопед при визуальном осмотре малыша и по рассказам родителей о том, как ребенок себя ведет, начинает склоняться к какому-то диагнозу. Для подтверждения подозрений врача назначается УЗИ суставов. На основании данных полученных при таком исследовании и устанавливается точный диагноз. Также может быть использована ультрасонография. Если ребенку уже больше 3 месяцев, для диагностики используется рентген.
Классификация типов незрелости
Существует несколько разновидностей недоразвития ТБС:
- Ацетабулярная недоразвитость сустава. Такой тип принято считать врождённым. Это незрелость тазобедренных суставов у новорожденных, которую ещё называют «тип 2а» по Граф. Встречается довольно часто. Такое отклонение от нормы считается легко устранимым, а основным методом лечения является массаж.
- Недоразвитие бедренной кости в проксимальном отделе. При таком типе заболевания отклонения идут в шейно–диафазарном угле.
- Ротационная незрелость. В этом случае ключевым является угол между осью тазобедренного сустава малыша и осью колена.
Симптомы и признаки тазобедренной дисплазии у детей до года
К сожалению, даже тщательные осмотры детских неонатологов в роддоме не выявляют и половины случаев патологии. Родители зачастую обнаруживают ее у ребенка, когда упущено время, и проводить лечение дисплазии тазобедренных суставов у детей консервативными методами уже слишком поздно
Поэтому важно не проглядеть проблему в первые месяцы жизни ребенка
- Основными симптомами, характеризующими наличие у новорожденного дисплазии тазобедренного сочленения, обычно являются:
- нарушение подвижности сустава.
Новорожденный плачет при попытке развести его согнутые ножки в стороны; - укорочение одной конечности;
- асимметрия складочек на ягодицах и бедрах.
На стороне подвывиха складочки гораздо глубже, располагаются на ином уровне, чем на здоровой стороне, и отличаются по форме.
Столь явная симптоматика свидетельствует о средней или тяжелой форме подвывиха, которая нуждается в длительном лечении. Но чаще всего родители даже не замечают каких-то симптомов дисплазии тазобедренного сустава у младенца. Так происходит, пока малыш не начинает ползать и пытаться становиться на ножки. Возросшая нагрузка на пострадавший тазобедренный сустав ускоряет его деформацию, усугубляет подвывих.
Годовалый малыш с подозрением на дисплазию может хромать при ходьбе, если поражение одностороннее. При двухсторонней патологии у ребенка возможно формирование особой «утиной» походки.
Лечение
Ведущая роль в лечении детской дисплазии принадлежит ортопедическим конструкциям. С их помощью ножки малыша фиксируются в положении сгибания и отведения. В первые месяцы жизни ребенка целесообразно использование мягких конструкций: в частности, стремян Павлика.
Данное устройство вошло в практику педиатров в середине прошлого века, когда его разработал чешский доктор Арнольд Павлик. Ранее применялись преимущественно жесткие бандажи, которые плохо переносились малышами и нередко вызывали асептический некроз головки бедра.
Сегодня стремена Павлика представляют собой усовершенствованную модель, которая обеспечивает известное удобство и функциональность. Изделие выполнено в виде единой системы, состоящей из бандажей и ремней. Оно надевается на ребенка в том положении, в котором максимально комфортно разводить ножки.
После того как приспособление надето, должно пройти 3–4 дня – это период адаптации. Затем ремни подтягивают так, чтобы фиксация была надежной. Положение ног не меняется в течение всего периода лечения. Эффект устройства заключается в предотвращении выпрямления бедра и его приведения к средней линии тела. Но при этом сохраняются ротационные движения в суставе.
Шины при дисплазии тазобедренных суставов
Для фиксации бедер могут использоваться различные шины и распорки. Выбор изделия осуществляется с учетом степени патологии и возраста ребенка. Если малышу уже исполнилось 3 месяца, может назначаться шина, или подушка Фрейка – мягкий валик с ремешками, удерживающими ножки в разведенном положении. Изделие выпускается в 6 размерах, рассчитанных на разный рост. Его недостатком является значительное ограничение движений бедра. Ранее подушки Фрейка изготавливали из гагачьего пуха, поэтому фиксация была надежной, но пластичной. Современных материалов, способных повторить свойства натурального пуха, пока не создали.
Шина Виленского состоит из двух кожаных манжет для голеней, между которыми располагается металлическая распорка. Манжеты оснащены шнуровкой для удобства фиксации. Длина распорки также регулируется посредством колесика. Носить такую шину нужно постоянно, снимать ее допускается лишь во время купания. Чтобы было легче переодевать ребенка, лучше приобрести специальную одежду с застежками-кнопками.
Ношение шины Виленского не влияет на постановку стоп и позволяет малышу двигаться, поддерживать тонус мышц и развиваться в соответствии с возрастом.
У шины Виленского есть две разновидности – шина ЦИТО и ортез Тюбингера. Шина ЦИТО разработана отечественным НИИ травматологии и ортопедии и получила достаточно широкое распространение в России. В отличие от немецкого аналога Otto Bock, шина ЦИТО имеет жесткую конструкцию и не позволяет ножкам ребенка двигаться, что чревато развитием ишемии головки бедренной кости. Другие аналоги шины Виленского оснащены шарнирным механизмом, обеспечивающим довольно обширный диапазон движений в ТБС.
Ортез Тюбингера представляет собой стремена, к которым подвешены пластиковые нити. Другой конец этих нитей соединен с наплечниками, регулирующимися по ширине. Устройство создает оптимальные условия для комфортного ношения без потери терапевтического эффекта, что выгодно отличает его от шины Фрейка или стремян Павлика.
Важно: первый раз надевать любое ортопедическое приспособление должен врач-ортопед.
Для нормализации амплитуды движений и стабилизации сустава назначается массаж ягодиц и лечебные упражнения. Массаж разрешается проводить даже при наличии ортопедического устройства, не снимая его во время сеанса.
В тяжелых случаях осуществляется закрытое однократное вправление вывиха ТБС с последующим наложением гипсовой повязки. Данная процедура может выполняться только у детей старше двух лет. По достижении ребенком возраста 5–6 лет подобное вправление невозможно. У детей от 1,5 до 8 лет при высоком вывихе возможно тракционное вытяжение.
Если консервативное лечение к успеху не приводит, делают открытое вправление или корригирующую операцию на вертлужной впадине и верхних отделах бедренной кости.
Анатомия патологии
Даже у абсолютно здоровых детей, только-только появившихся на свет, строение ТБС представляет собой не до конца сформированную структуру (незрелость), с этим и связаны возможные проблемы.
Система связок у детей имеет такие отличия от взрослого ТБС:
- У новорожденных большая по размерам вертикальность суставной впадины.
- У новорожденных связки более эластичные.
- У новорожденных вертлужная впадина имеет более уплощенную структуру.
Бедренная кость не смещается вверх благодаря лимбусу (хрящевой пластинке суставной впадины). Если есть врожденные нарушения в развитии сустава (недоразвитие), впадина становится более плоской. Избыток эластичности мешает связкам удерживать головку ТБС в одном положении. При нарушениях в его развитии могут изменяться формы, размеры и целостная геометрия костей.
Если вовремя не начать лечение и не скорректировать врожденную дисплазию (незрелость) у детей, лимбус выворачивается со смещением вверх. Сильно деформируясь, он уже не способен удерживать головку внутри вертлужной впадины
Малейшее неосторожное движение малыша может привести к подвывиху и даже вывиху
Диагностика
Для того чтобы установить диагноз дисплазии на ранних стадиях, зачастую требуется проведение дополнительного обследования. Уже в первые шесть месяцев после рождения ребенка его обязательно консультирует детский ортопед. Доктор сможет выявить первые симптомы болезни, которые часто являются неспецифичными.
Самым распространенным методом обследования является ультразвуковое исследование. Этот метод диагностики позволяет точно установить все анатомические дефекты, которые возникают при дисплазии. Это исследование является высокоточным и достаточно информативным. Его можно применять даже у самых маленьких детей.
Также для установления дисплазии достаточно успешно применяется рентгенодиагностика. Однако, применение рентгена в раннем детском возрасте не показано. Такое исследование у грудничков является опасным и может вызвать неблагоприятные последствия.
Использование рентгенодиагностики может быть вполне информативным у малышей, которые смогут спокойно лежать в течение некоторого времени без сильного движения. Это нужно для правильной настройки аппарата и точного проведения исследования.
Артроскопия — это обследование полости сустава с помощью специальных аппаратов. Оно не получило в нашей стране широкого применения. Это исследование является достаточно травматичным. При нарушении тактики проведения артроскопии в полость сустава может попасть вторичная инфекция, и начаться сильнейшее воспаление. Наличие такого риска привело к тому, что такие исследования практически не используются в детской практике для диагностики дисплазии.
При своевременном определении специфических симптомов болезни и проведении точной диагностики можно начать лечение в положенные сроки. Однако при тяжелом течении заболевания или при позднем установлении диагноза, развитие дисплазии может привести к появлению различных неблагоприятных отклонений.
Методы лечения детской дисплазии
Лечение дисплазии тазобедренного сустава у новорожденных и детей первого года жизни производится путем фиксации сустава в правильном положении. Для этого врач в зависимости от степени заболевания предлагает следующие способы:
- Широкое пеленание – используется при функциональной незрелости сустава. Ребенку надевают подгузник, поверх него фиксируют сложенную вчетверо пеленку, положенную между ног младенца. Это позволяет придать физиологически нормальное расположение суставу, не нарушая подвижности ног ребенка. Широкое пеленание практикуется на протяжении месяца или двух, после чего врач проводит ультразвуковое исследование, позволяющее отследить произошедшие изменения.
- При подвывихе, даже не подтвержденном инструментальным исследованием, врач может назначить ношение мягких разводящих шин или ортезов, которые находятся на младенце круглосуточно. Они обеспечивают свободу движений и не мешают ребенку.
- Если дисплазия не поддается лечению мягкими шинами, ребенку надевается жесткая фиксирующая повязка из гипса или жесткие ортезы. Постепенное вытяжение позволяет обеспечить центрирование головки бедра в суставе и создание условий для формирования правильной вертлужной впадины для дальнейшего полноценного развития тканей в месте соединения бедренной и тазовой костей.

Поэтапное лечение дисплазии тазобедренного сустава у детей занимает несколько месяцев. Это требует от родителей младенца терпения и настойчивости в выполнении всех рекомендаций врача.
Лечение является наиболее эффективным и безопасным для малыша. Зафиксированный сустав развивается нормально, при этом не происходит вмешательства в суставную полость. Ребенок не испытывает влияния наркоза, не требуется длительного восстановительного периода.
Травматолог-ортопед Вера Качурина, член Ассоциации травматологов-ортопедов России, предупреждает родителей:
Хирургическое лечение патологии рекомендуется только в случае запущенной суставной дисплазии.
Механизм развития патологии
Под влиянием различных факторов нарушается процесс развития всех элементов сустава: суставная впадина значительно уплощается, процесс окостенения хрящевых участков замедляется. В результате размеры головки бедра искажаются: она либо увеличивается, либо уменьшается.
Недоразвитый сустав отличается от здорового более плоской вертлужной впадиной и неправильной формой или размером головки бедра.
Нарушение процесса оссификации (или окостенения) приводит к тому, что суставные поверхности перестают соответствовать друг другу. Эпифиз кости бедра деформируется, а ее шейка укорачивается и отклоняется от своего нормального положения.
Патологически изменяется лимбус и капсула: У-образная хрящевая пластинка деформируется, синовиальная капсула растягивается. Собственная связка бедренной кости может либо чрезмерно увеличиться (гипертрофия), либо сильно уменьшиться и даже исчезнуть (аплазия). При этом в мышцах также происходят изменения дистрофического характера.
Диагностика дисплазии тазобедреных суставов у детей
Если малыш принадлежит к группе риска, ему делают ультразвуковую диагностику сначала в роддоме, затем в возрасте один месяц, после – в три месяца и в полгода. УЗ-исследование хрящевой ткани позволяет получить информацию о состоянии тазобедренного сустава, не прибегая к рентгенографическому исследованию.
Кроме инструментальной диагностики, врач может провести физикальный осмотр суставов ребенка, используя специальные тестирующие методики, но без данных УЗИ или рентгена диагностировать дисплазию тазобедренного сустава у детей невозможно.
Даже при наличии явных симптомов ортопед обязательно отправляет маленького пациента на УЗИ, чтобы явно определить масштабы отклонения развития и функционирования сустава.
Профилактика заболевания
При наличии подобного отклонения, неважно, врожденной или приобретенной природы, или при нахождении в группе риска среди людей, предрасположенных к суставным недугам, необходимо проводить регулярные профилактические мероприятия и качественное лечение. Это поможет не допустить нежелательных осложнений и тем более инвалидности
Если заболевание уже имело место и проведена комплексная терапия, крайне важно соблюдать все предписания врача и осуществлять добросовестную профилактику недуга. Она включает в себя умеренность в физических нагрузках, ежедневную гимнастику, регулярные массажные процедуры и медицинский осмотр
https://www.youtube.com/watch?v=oz3d3wg-blU
Не исключено, что понадобится придерживаться назначенной врачом специальной диеты. Необходимые ограничения обязательно принесут ощутимые результаты.
Поделиться ссылкой:
Бурсит коленного сустава
Бурсит стопы
Причины образования шишек на стопе и способы их удаления
Как осуществляют восстановление хряща
Реабилитация после эндопротезирования коленного сустава
Заболевания коленного сустава
Симптоматика дисплазии тазобедренных суставов
На ранних стадиях не всегда получается определить болезнь вовремя. Со временем появляются такие симптомы врожденного вывиха:
- щелчок или треск при попытке развести согнутые в коленях конечности в стороны;
- болевой синдром, который становится сильнее со временем (при тяжелой форме патологии ощущения не всегда можно устранить медикаментами);
- неполное отведение бедра;
- асимметричное размещение кожных складок (этот симптом является специфическим и при его обнаружении требуется консультация ортопеда);
- изменение разворота стопы;
- проблемы с походкой (больной начинает хромать или ходить на носочках).
В зависимости от стороны поражения конечность выглядит короче. При отсутствии лечения происходит атрофия мышечной ткани на поврежденной ноге.








