Коварство хронического фиброзного периодонтита и методы избавления от патологии
Содержание:
- Клинические проявления
- Лечение периодонтита фиброзного, гранулематозного, гранулирующего, гнойного
- Особенности периодонтита у детей
- Понятие хронического периодонтита
- Хронический апикальный периодонтит
- Симптоматика ремиссии и обострения
- Лечение
- Клинические рекомендации
- Причины гранулирующего периодонтита
- Виды
Клинические проявления
Заболевание протекает динамично, а его недлительные ремиссионные периоды чередуются с обострениями. Клинические проявления включают в себя следующее:
- несильные боли;
- ощущения распирания в больном зубе;
- набухание десны.
В периоды обострения гранулирующего периодонтита возникают локализованные приступообразные боли, которые усиливаются под воздействием раздражителей (как механических, так и термических). Может наблюдаться несущественная подвижность зуба, а также чувствительность лимфоузлов на нижней челюсти.
Появление свища сопровождается разрастанием грануляционной ткани вокруг его устья. За счёт того, что гной выводится через свищевой канал, боль стихает и снова наступает период ремиссии.
Очень важно не откладывать лечение гранулирующего периодонтита, поскольку его осложнениями могут стать такие заболевания, как зубная гранулёма, киста, остеомиелит челюсти, сепсис. Патология протекает в хронической форме и периодически переходит в обострение, которое часто проходит самостоятельно и человек чувствует облегчение
Визуальный осмотр выявляет пастозность, гиперемию и отечность десны. Во время обострения при пальпации стоматолог обнаруживает инфильтрат в области корня, прикосновение к которому вызывает сильную боль. Если не начать лечение, то инфильтрат увеличится в размерах и появится свищ. Свищевой ход с выделением гноя способен образоваться даже на шее или лице, поэтому по симптомам гранулирующий периодонтит напоминает подкожный актиномикоз. Далее после разрыва свища и выхода гноя наступает облегчение, но человек по-прежнему испытывает боль при пережевывании пищи или при воздействии тепла
Патология протекает в хронической форме и периодически переходит в обострение, которое часто проходит самостоятельно и человек чувствует облегчение. Визуальный осмотр выявляет пастозность, гиперемию и отечность десны. Во время обострения при пальпации стоматолог обнаруживает инфильтрат в области корня, прикосновение к которому вызывает сильную боль. Если не начать лечение, то инфильтрат увеличится в размерах и появится свищ. Свищевой ход с выделением гноя способен образоваться даже на шее или лице, поэтому по симптомам гранулирующий периодонтит напоминает подкожный актиномикоз. Далее после разрыва свища и выхода гноя наступает облегчение, но человек по-прежнему испытывает боль при пережевывании пищи или при воздействии тепла.
Определить обострение патологии можно по следующим клиническим проявлениям:
- В зоне воспаленного зуба лимфатические узлы увеличиваются в размерах.
- Десны становятся мягкими и набухшими.
- Прикосновения к пораженной зоне вызывают сильную боль.
- Употребление горячей пищи или напитков вызывают жжение и болевой синдром.
- Слабеет зубодесневая связка, что приводит к расшатыванию зуба.
Показания
Существует 5 показаний к началу лечения гранулирующего периодонтита:
- Болезненность перкуссии зуба.
- Деформация, разрушение, потемнение зуба.
- Поражение нервов кариозной тканью.
- Образование бледных углублений при надавливании на десну.
- Разрушение дентина и костной ткани (выявляется на рентгене).
Противопоказания
Противопоказаниями к проведению операции являются:
- Сердечно-сосудистые заболевания.
- Психические и расстройства.
- Аллергическая реакция на противовоспалительные препараты и антибиотики.
- Непереносимость анестезии.
Лечение периодонтита фиброзного, гранулематозного, гранулирующего, гнойного
Для качественного лечения необходимо правильно поставить диагноз. Не обойтись без рентгенографии, она играет важную роль в постановке диагноза. Нужно устранить причину, вызвавшую заболевание. Для этого приходится нормализовать прикус при перегрузке зубов, прекратить контакт с лекарственным веществом, вызвавшим повреждение. При инфекционном периодонтите необходимо вести лечение по 3 направлениям – антибактериальная, противовоспалительная, остеотропная (костеобразующая) терапия.
На практике это выглядит следующим образом.
- Проводится рентгенография, физикальные методы обследования, выполняется местная анестезия.
- Препарируется (очищается с помощью бора) кариозная полость, раскрывается полость зуба (внутренняя часть зуба, где находится пульпа).
- Удаляется ее распад, так как она некротизирована, корневой канал механически и медикаментозно обрабатывается. Цель – убить патогенную микрофлору и создать доступ к апикальному отверстию, где находится патологический очаг.
- Антисептики применяются разные (перекись водорода, хлоргексидин, гипохлорит натрия, последний обладает самым выраженным действием на микрофлору, но агрессивен и требует соблюдения строгой техники безопасности).
- После того, как корневой канал пройден, сформирован (имеет определенную форму и ширину), в нем оставляется противовоспалительное и антибактериальное вещество (это могут быть антибиотики и их смеси, глюкокортикоиды, другие препараты, в виде паст или жидкостей). В случаях, когда из канала обильно выделяется гной под давлением, зуб нужно на несколько дней оставить открытым для лучшего оттока. Часто применяют физиотерапию (ультразвук, лазер).
Если в следующее посещение жалобы уменьшились, каналы зуба можно запломбировать с помощью временной лечебной пасты, которая способствует образованию кости в очаге поражения. Чаще всего это препараты на основе кальция, часто с добавлением йода.
Зуб закрывается временной пломбой, лекарство находится в нем длительное время (от недели до полугода, в зависимости от выраженности изменений). Если лекарство оставлено надолго, периодически выполняются повторные рентгеновские снимки, отслеживающие динамику. В последующем зуб пломбируют постоянным материалом по общепринятой методике, а коронковую часть зуба восстанавливают пломбой или коронкой.
В некоторых случаях показано консервативно-хирургическое лечение периодонтита. Смысл его в сохранении части зуба с удалением других его частей. Это может быть резекция верхушки корня зуба (самый распространенный метод) – удаляется кончик однокорневого зуба вместе с патологическим очагом. Также существует коронорадикулярная сепарация (разделение зуба вертикально на две половинки с покрытием общей коронкой), гемисекция зуба (зуб разделяется на 2 половины, одна оставляется, другая вместе с корнем удаляется), ампутация корня (удаляется только пораженный корень, коронка оставляется целиком). Эти методы используются редко и подходят только для многокорневых зубов.
При неэффективности остальных методов лечения периодонтит лечится хирургически (радикально) – с помощью удаления зуба.
Особенности периодонтита у детей
П. у детей проявляется преимущественно в виде первичного хрон, гранулирующего П. молочных и постоянных зубов. Наиболее частой локализацией хрон, гранулирующего П. многокорневых молочных зубов является область бифуркации корней зуба. Воспалительный процесс может распространяться на зачаток постоянного зуба, при этом разрушаются оболочки фолликула постоянного зуба, эпителий зубного органа прорастает в грануляции воспалительного очага и хрон, гранулирующий П. приобретает характер эпителиальной гранулемы. По мере распространения воспалительного процесса из периодонта в кость челюсти, на зачаток постоянного зуба и на корни рядом стоящих зубов формируется хрон, гранулирующий остит, который может обусловить локальную гипоплазию тканей формирующегося постоянного зуба или даже гибель его зачатка, преждевременное прорезывание ^сформированного постоянного зуба, патол, резорбцию корней рядом стоящего молочного зуба, формирование фолликулярной кисты и др.
П. постоянных зубов при ^сформированных корнях преимущественно развиваются как гранулирующие. У верхушек сформированных корней развиваются также фиброзные и гранулематозные П.
При диагностике П. молочных зубов следует иметь в виду наличие физиол, резорбции корней молочных зубов, к-рую необходимо отличать от патологической. При физиол, резорбции к резорбированным корням молочных зубов плотно прилегает кость нормальной структуры.
Для диагностики П. постоянных зубов у детей имеет значение рентгенол. исследование, т. к. под влиянием патол, процесса разрушаются ткани, формирующие корни зуба и периодонт.
Лечение П. у детей может быть как консервативным, так и оперативным. При консервативном лечении П. молочных зубов производят эндодонтическую обработку каналов корня зуба и пломбирование их твердеющими пастами. Распространение патол, процесса на зачаток постоянного зуба является показанием к оперативному лечению.
Особенности лечения П. постоянных зубов у детей существуют только в случаях, когда не закончен рост корней зуба. Для лечения таких зубов рекомендуется эндодонтическая обработка канала корня зуба, предусматривающая максимальное удаление с его стенок инфицированной необызвествленной ткани и пломбирование канала антисептическими пастами. Дети, которым проведено лечение П. постоянных зубов с несформированным корнем, должны находиться под наблюдением врача. Если через 6—8 месяцев в области корней таких зубов отсутствуют репаративные процессы, что устанавливается рентгенологически, рекомендуются резекция верхушки корня зуба, гемисекция, ампутация корня зуба, коронорадикулярная сепарация пли удаление зуба.
Библиография: Виноградова Т. Ф. и Максимова О. П. Периодонтиты как очаги хронической инфекции и интоксикации, М., 1969; Паникаровский В.В., Прохончуков А. А. и Жижина Н. А. Опыт экспериментального изучения морфогенеза перицементита, Стоматология, №3, с. 17, 1963; Руководство по терапевтической стоматологии, под ред. А. И. Евдокимова, с. 73, М., 1967; Руководство по хирургической стоматологии, под ред. А. И. Евдокимова, с. 119, М., 1972; Рыбаков А. И. и Иванов В. С. Клиника терапевтической стоматологии, М., 1980; Справочник по рентгенологии и радиологии, под ред. Г. А. Зедгенидзе, с. 495, М., 1972; Уваров В. М. Одонтогенные воспалительные процессы, Л., 1971; Чупрынина Н. М. Рентгенограммы зубов и альвеолярного отростка в норме и патологии у детей, Атлас, М., 1964; Шехтер И. А., Воробьев Ю. И. и Котельников М. В. Атлас рентгенограмм зубов и челюстей в норме и патологии, М., 1968; Бурков Т. и др. Стоматогенни огнишни заболевания, София, 1969; Кодукова А., Величкова П. и Дачев Б. Периодонтити, София, 1977; Blackman S. An atlas of dental and oral radiology, Bristol, 1959; ColbyR. A., Kerr D. A. a. Robinson H. B. Color atlas of oral pathology, L. — Philadelphia, 1961; С о x F. L. Philosophy and rationale of endodontics, Dent. Dig., v. 10, p. 21, 1979; Grossman L. Endodontic practice, Philadelphia, 1970; H e u s e r H. Klinik der Zahn,-Mund- und Kieferkrankheiten, Lpz., 19 71; In g le J. I. a. Beveridge E. E. Endodontics, Philadelphia, 1976; P i 1 z W., P 1 a t h n e r C. u. T a a z H. Grundlagen der Kariologie und Endodontie, Lpz., 1975; Robbins S. L. Pathologic basis of disease, p. 852, Philadelphia, 1974; S o b k o w i a k E. M. u. W e g-n e r H. Endodontie konservietende Sto-matologie, S. 133, Lpz., 1978.
Понятие хронического периодонтита
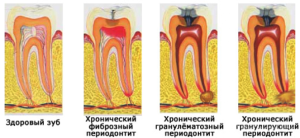 Патологические процессы в периапикальных тканях зуба обычно протекают в острой форме и характеризуются выраженной клинической картиной. Однако в некоторых случаях заболевание перетекает в хронический тип (чаще всего это хронический апикальный периодонтит – гранулирующий и др.). В этом случае болезнь доставляет пациенту меньший дискомфорт, однако пренебрегать ее лечением все же не стоит.
Патологические процессы в периапикальных тканях зуба обычно протекают в острой форме и характеризуются выраженной клинической картиной. Однако в некоторых случаях заболевание перетекает в хронический тип (чаще всего это хронический апикальный периодонтит – гранулирующий и др.). В этом случае болезнь доставляет пациенту меньший дискомфорт, однако пренебрегать ее лечением все же не стоит.
Причины возникновения заболевания
Заболевание развивается как следствие комплексного воздействия факторов, которые делятся на 2 большие группы. К первой относятся причины развития воспалительного процесса в периапикальных тканях, тогда как вторая группа включает в себя факторы, способствующие переходу патологического процесса в хроническую стадию.
Болезнь возникает из-за аллергической реакции на пломбировочный материал или медикаменты, развивается как осложнение при недолеченном воспалении пульпы, проявляется после травмы или сопровождает осложненное кариозное поражение зубов. Все эти факторы могут вызвать апикальный/ верхушечный периодонтит при наличии следующих условий:
- тяжелой вирусной или инфекционной болезни,
- сниженном иммунитете,
- болезнях эндокринной системы,
- соматических заболеваниях,
- дефиците микроэлементов в организме, гипо- либо авитаминозе,
- нарушенном гомеостазе,
- нарушении баланса микрофлоры в полости рта.
Симптоматика
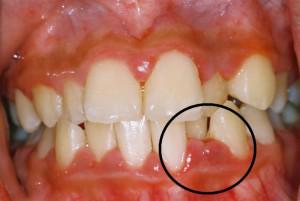
Для хронического периодонтита, кроме периодов обострения, характерна «смазанная» клиническая картина и неявно выраженное течение болезни. Это приводит к тому, что пациент не обращает внимания на незначительный дискомфорт, патология прогрессирует и приводит к потере зубов. Обострение хронического периодонтита сопровождается признаками, характерными для острой болезни
В остальных случаях стоит обратить внимание на следующие симптомы:
- боль при раскусывании твердой пищи,
- появление свищевого отверстия, из которого вытекает патологический экссудат,
- увеличенные подчелюстные лимфатические узлы подчелюстные,
- жалобы пациента на общую усталость, повышенную утомляемость, недомогания неясного происхождения,
- пациент становится раздражительным,
- состояние человека периодически ухудшается.
 Признаки острого апикального периодонтита немного отличаются от перечисленных. Ни в коем случае нельзя откладывать визит к врачу, если у человека диагностирована острая форма верхушечного периодонтита. Лечение апикального периодонтита проще провести при острой стадии — если болезнь не запущена, зуб удастся сохранить.
Признаки острого апикального периодонтита немного отличаются от перечисленных. Ни в коем случае нельзя откладывать визит к врачу, если у человека диагностирована острая форма верхушечного периодонтита. Лечение апикального периодонтита проще провести при острой стадии — если болезнь не запущена, зуб удастся сохранить.
Хронический апикальный периодонтит
Хронический апикальный периодонтит — это патологический процесс в области верхушки корня зуба.
Апикальный периодонтит делится на фиброзный, гранулематозный и гранулирующий. Воспалительный процесс может протекать без явной симптоматики, поэтому больные обращаются к специалисту при запущенных стадиях периодонтита.
Любой верхушечный периодонтит предрасположен к обострениям и присоединению гнойного воспаления.
Фиброзный верхушечный периодонтит относится к контролируемым состояниям, а гранулирующее и гранулематозное виды воспаления быстро дают тяжелые последствия и сложнее поддаются консервативным методам лечения.
Апикальный периодонтит и его симптомы
Клиническая картина при воспалении периодонта:
- болевые ощущения ноющего характера с усилением при давлении на причинный зуб;
- при грануляциях — образование свищевого отверстия и эвакуация гноя прямо в рот;
- при гранулемах — на слизистой ротовой полости инфильтраты в области проблемного зуба;
- образование свищевого отверстия и эвакуация гноя прямо в рот.
Вторичные признаки клинической картины апикального периодонтита:
- общая слабость и недомогание;
- снижение аппетита вплоть до его потери.
Хронический апикальный периодонтит и его лечение
Терапия верхушечного периодонтита напрямую зависит от степени сложности и формы воспалительного процесса.
Лечение при апикальном периодонтите в хронической форме включают в себя:
- полоскание полости рта ромашковым или эвкалиптовым отваром;
- орошение ротовой полости теплой водой с минеральными добавками;
- нестероидные противовоспалительные средства;
- по показаниям антибактериальные препараты широкого спектра действия;
- физиолечение посредством лазера;
- санация хронических очагов инфекции с последующей постановкой пломбы.
При апикальном периодонтите пломбирование зубных поверхностей временными и постоянными материалами производят под строгим рентгенологическим контролем.
К радикальным хирургическим методам лечения верхушечного периодонтита прибегают в случае основательного разрушения кости и опасности заноса инфекции на здоровые области.
Верхушечный периодонтит и его осложнения:
- периапикальный абсцесс (периодонтальный абсцесс);
- флегмонозное воспаление тканей;
- хронизация патологического процесса;
- формирование флюса;
- септическое воспаление;
- гнойно — некротический процесс в кости.
Исход верхушечного периодонтита благоприятный при условии раннего обращения к специалисту и строгого соблюдения всех рекомендаций врача.
Профилактические мероприятия при хроническом периодонтите:
- правильный и эффективный уход за ротовой полостью;
- меню с ограничением продуктов питания, богатых углеводами;
- регулярные стоматологические осмотры не реже двух раз в год;
- санация проблемных зубов на ранних стадиях патологического процесса;
- соблюдения всех рекомендаций врача по лечебному процессу.
Главный автор и главный редактор: Макарская С.Е., стаж 29 лет.
Последняя редакция: 22.01.2017
Симптоматика ремиссии и обострения
Опишем подробнее периодичность появления признаков хронического гранулирующего периодонтита в разных стадиях, так как они дают возможность врачу поставить точный диагноз:
- Состояние ремиссии – это затухание всех ярко выраженных симптомов болезни. Иногда пациент чувствует дискомфорт или слабые боли, но они быстро проходят. Из-за постепенного нагноения появляется ощущение распирания тканей изнутри, тяжести и давления. Усиливается реакция десен к разным температурным режимам. При прощупывании и постукивании пораженного участка может возникать болезненность. Несмотря на минимум симптомов, инфицирование способно распространяться на окружающие ткани и вызывать тяжелые осложнения и заболевания близлежащих органов.
- Стадия обострения наступает тогда, когда абсцессы прорываются и гной находит себе выход. При этом происходит ослабление иммунитета и усиление различных симптомов. Фистула может образоваться в самых разных участках лица и челюсти – на подбородке, щеке, даже в уголках глаз и пр. Из нее выделяется желтоватая жидкость, а после самостоятельного очищения затягивается рубцом. Пациент ощущает сильные боли, особенно при физическом воздействии. Заметно покраснение пораженного участка и образование припухлости. Лимфоузлы также поражаются, а зуб сильно расшатывается.
Острая стадия опасна, так как в это время болезнетворные бактерии активно размножаются и разносятся по всем органам через кровь и лимфатическую систему. Проявляется общая интоксикация, что заканчивается различными заболеваниями.
Лечение
Если периодонтит перешел в гранулирующий хронический, лечение должно преследовать следующие цели:
- выведение гноя;
- обработка каналов и их дезинфекция;
- восстановление костной ткани, которая разрушена;
- установка пломбы, которая закроет пространство радикса;
- восстановление коронки зуба (его реставрация или установка искусственной коронки).
Чтобы выпустить из свища гной, его надрезают. При этом, пациент почувствует облегчение. При необходимости применяют анестезию.
Если на больном зубе стояла пломба, ее убирают, расширяют кариозную полость и тщательно очищают каналы. Чтобы обеспечить их лучшее обеззараживание могут ввести специальные антисептики на несколько дней. На это время полость обязательно закрывают временной пломбой.
По истечению нужного времени каналы вновь очищают и приступают к репозиции кости и закрытию пустоты в апикальной области. Чтобы восстановить костную ткань используют остеотропные материалы с антисептическим действием. Введение содержащих кальций веществ продолжают в течение 14 дней, а иногда и нескольких месяцев.
Затем корневую систему снова подвергают лечению. При помощи пасты, гуттаперчи или других субстанций осуществляют пломбирование.
После перечисленных процедур важно сделать рентген, чтобы удостовериться в качественно проведенном лечении. После двух дней после установки пломбы приступают к реставрации, отбеливанию и установке коронки, если это необходимо
Клинические рекомендации
Основные задачи лечения периодонтита:
- воздействовать на микрофлору корневых макро- и микроканалов;
- устранить влияние биогенных аминов, купировать воспалительный процесс в периодонте;
- способствовать регенерации всех структур периодонта;
- прекратить доступ инфекции из корневого канала в периодонт.
Для этого необходимы:
- поэтапная, под прикрытием антисептиков, эвакуация гнилостных масс из корневых каналов;
- удаление некротических тканей и предентина;
- расширение апикального отверстия корневых каналов и придания им конусовидной формы;
- пломбирование корневых каналов.
Для аппликационной анестезии применяют:Бензокаин/глицерин местно 5/20 г перед инъекцией или
Лидокаин, 2,5—5% мазь или 10% аэрозоль, местно перед инъекцией или
Тетракаин, 2—3% р-р, местно перед инъекцией. При боли и повышении температуры тела используют ненаркотические анальгетики и НПВС, которые оказывают анальгезирующее, жаропонижающее и противовоспалительное действие:Кеторолак внутрь 10 мг 1—2 р/сут, при боли или
Метамизол натрий/парацетамол/ фенобарбитал/кофеин/кодеин внутрь 300 мг/300 мг/10 мг/50 мг/ 8 мг, при боли или Метамизол натрий/питофенон/ фенпивериния бромид внутрь 500 мг/5 мг/100 мкг 4 р/сут, при боли или
Метамизол натрий/триацетонамин-4-толуенсульфонат внутрь 500 мг/20 мг, при боли или
Парацетамол внутрь 0,2—0,5 г (взрослым); 0,1—0,15 г (детям 2—5 лет); 0,15—0,25 г (детям 6—12 лет) 2—3 р/сут, при боли. При выраженном болевом синдроме и нарушении психоэмоциональной сферы назначают транквилизаторы (после консультации психоневролога):Диазепам внутрь 5—15 мг 1—2 р/сут, 4 нед или
Медазепам внутрь 10 мг 2—3 р/сут, 4 нед. Для дезинфекции корневых каналов применяют антисептические ЛС:Водорода пероксид, 1—3% р-р, местно, 1—2 раза или
Йод/калия йодид, р-р, местно, 1—2 раза или
Калия перманганат, 0,02% р-р, местно, 1—2 раза или
Мирамистин, 0,01% р-р, местно, 1—2 раза или
Хлорамин Б, 0,25% р-р, местно, 1—2 раза или
Хлоргексидин, 0,06% р-р, местно, 1—2 раза или
Этанол, 70% р-р, местно, 1—2 раза.
С целью ускорения очищения гнойной полости применяют протеолитические ферменты:Трипсин 5 мг (в изотоническом р-ре натрия хлорида) местно, 1—2 раза или
Химотрипсин 5 мг (в изотоническом р-ре натрия хлорида) местно, 1—2 раза. Для санации ротовой полости, уничтожения микрофлоры корневых каналов назначают антибактериальные ЛС: Амоксициллин внутрь 20 мг/кг в 2—3 приема (детям до 2 лет); 125 мг 3 р/сут (детям 2—5 лет); 250 мг 3 р/сут (детям 5—10 лет); 500—1000 мг 3 р/сут (детям старше 10 лет и взрослым), 5 сут или
Амоксициллин/клавуланат внутрь в начале еды 20 мг/кг в 3 приема (детям до 12 лет); 375—625 мг 3 р/сут (детям старше 12 лет и взрослым), 5 сут или
Ампициллин внутрь 250 мг 4 р/сут, 5—7 сут или
Ко-тримоксазол внутрь после еды 160 мг/ 800 мг 2 р/сут (взрослым); 20 мг/100 мг 2 р/сут (детям), 14 сут или
Линкомицин внутрь 250 мг 3—4 р/сут, 5—7 сут или
Рокситромицин внутрь 150 мг 2 р/сут (взрослым); 2,5—4 мг/кг 2 р/сут (детям), 5—7 сут. С целью гипосенсибилизации организма и уменьшения проницаемости капилляров назначают антигистаминные ЛС:Клемастин внутрь 0,001 г (взрослым); 0,0005 г (детям 6—12 лет)1—2 р/сут, 7—10 сут или
Лоратадин внутрь 0,01 г (взрослым); 0,005 г (детям) 1 р/сут, 7—10 сут или
Мебгидролин внутрь 0,05—0,2 г (взрослым); 0,02—0,05 г (детям) 1—2 р/сут, 7—10 сут или
Хифенадин внутрь после еды 0,025—0,05 г 3—4 р/сут (взрослым); 0,005 г 2—3 р/сут (детям до 3 лет); 0,01 г 2 р/сут (детям 3—7 лет); 0,01 г или 0,015 г 2—3 р/сут (детям 7—12 лет); 0,025 г 2—3 р/сут (детям старше 12 лет), 7—10 сут или
Хлоропирамин внутрь 0,025 г (взрослым); 8,33 мг (детям до 7 лет); 12,5 мг (детям 7 —14 лет) 2—3 р/сут, 7—10 сут или
Цетиризин внутрь 0,01 г (взрослым и детям старше 6 лет); 0,005 г (детям до 6 лет) 1 р/сут, 7—10 сут.
Причины гранулирующего периодонтита
- Основная причина гранулирующего периодонтита – это инфекция, которая проникает в ткани периодонта через верхушечное отверстие в корневом канале. Обычно это происходит из-за пульпита или кариеса;
- Иногда хронический гранулирующий периодонтит – это причины острого апикального периодонтита;
- Гранулирующий периодонтит также может быть вызван травмой зуба – вывихом, ушибом или переломом;
- Нередко гранулирующий периодонтит оказывается вызван неправильным стоматологическим лечением – некачественной пломбой, плохо подобранной искусственной зубной коронкой или лечением корневых каналов;
- Если при лечении каналов зуба использовались агрессивные лекарственные препараты, это также может стать причиной гранулирующего периодонтита;
- Плохая гигиена полости рта, сахарный диабет, хронические патологии внутренних органов и большое количество зубного налета – все эти факторы увеличивают вероятность развития хронического гранулирующего периодонтита.
Виды
Анализы клинической картины, морфологических характеристик и предполагаемого протекания хронического периодонтита позволили отметить следующие разновидности:
- Гранулирующий. Такая форма болезни характеризуется тем, что под микроскопом в зубной верхушечной части корня можно увидеть значительное утолщение. Поверхность периодонта изменяется, она становится неровной. Грануляционная ткань со временем разрастается, из-за чего костная ткань в зоне воспалительного очага рассасывается. Такой процесс часто сопровождается появлением гнойных очагов, что вызывает возникновение свищей. Грануляции в некоторых случаях подвержены мягкие ткани, которые прилегают к области воспаления. Из-за этого образуются различные гранулемы (подкожная, поднадкостничная, подслизистая), после их вскрытия в ротовой полости и на лице возникают свищи, а на месте заживления появляются неэстетичные рубцы. Люди, которые столкнулись с гранулирующим периодонтитом, испытывают болевые ощущения в процессе пережевывания твердых продуктов, которые усиливаются при надавливании, периодические обострения неприятных симптомов.
- Фиброзный. Отличается формированием ограниченного воспалительного очага, обусловленного распространением фиброзной ткани. Это чаще всего происходит после осуществления терапии гранулематозного и гранулирующего периодонтита, но иногда случается самостоятельное возникновение фиброзной формы. Фиброзное воспаление часто сопровождается чрезмерным образованием цемента, иногда склерозированием костной ткани, прилегающей к нему.
- Хронический гранулированный периодонтит. Это один из типов околоверхушечного процесса воспаления, который характеризуется формирование в области верхушки корня грануляционной ткани. Созревание такой ткани по зоне периферии вызывает возникновение фиброзной капсулы, которая трансформируется в гранулему. Выделяются в зависимости от специфики структуры кистовидная, эпительная и простая гранулемы. Эта форма довольно часто возникает вследствие воспаления, что фиксирует врач в истории болезни. Хронический гранулирующий периодонтит может иметь различные варианты развития. Иногда гранулема вообще не увеличивается или растет медленно. Она в таком случае, как правило, никаких неприятных симптомов не вызывает, и случайно обнаруживается во время исследования на рентгене.
У других больных гранулема может увеличиться, что чаще всего совпадает с обострениями периодонтита хронического характера, которые провоцируют изменения в ткани гранулемы.







